Nuz mnohi lekari v USA su nazoru, ze zapaly nie su "autoimunne" ale vyvolane roznymi mikrobazmi, zamorenim a parazitami.
Vyskumnici tvrdia, ze za tym su najma tazko diagnozovatelne choroby ako borelioza, chlamidie, L-formy, a mykoplazmy, a samozrejme k oslabenemu telu(tieto nakazy znizuju imunitu) sa pridaju aj nase vlastne virusy, co vsetci sime v tele.
Lekari, co hladajuci jediny mikrob, co to sposobuje su na nespravnej ceste. To je kombinacia roznych, kde vnutrobunecne parazity ako napr mykoplazmy su zodpovedne za vyse polovice reumatickych ochoreni.
Reuma
 Zdroj foto: Shutterstock.com
Zdroj foto: Shutterstock.com
Všeobecné informácie reumy
Čo je to reumatológia?
Reumatológia ako samostatný odbor prechádza v priebehu posledných 10-tich rokov búrlivým rozvojom. Dochádza k vedeckej explózii a k výraznému nárastu vedeckých informácií. Samotný odbor sa postupne rozširuje v tom zmysle, že reumatické choroby majú iný obraz v detskom veku, počas dospelosti a v období fyziologického starnutia. Na druhej strane reumatológia nadväzuje na príbuzné odbory, ako je ortopédia, neurológia, interná medicína, onkológia. Vybrané reumatické choroby totiž môžu mať klinický obraz, ktorý sa spočiatku nespráva štandardne a pri jeho riešení je potrebné spolupracovať aj s vyššie uvedenými odbormi. Reumatológ v 21. storočí musí byť plne erudovaný a mal by dokázať flexibilne kooperovať s inými odborníkmi pri riešení nozografického ohraničenia vybraných reumatických ochorení.
Prečítajte si aj:
Čo spôsobuje opotrebovanie a starnutie kĺbov?
Osteoartróza a osteoporóza
Osobitnou kapitolou sú choroby pohybového ústrojenstva vo vyššom veku, ako je osteoartróza a osteoporóza, ktoré budú v nasledujúcich rokoch predstavovať doslova epidémiu tohto tisícročia. U osôb vyššieho veku sa často vyskytuje tzv. komorbidita. Z tohto dôvodu je diagnostika reumatického ochorenia často komplikovaná a treba brať do úvahy aj výskyt paraneoplastických syndrómov, ktoré môžu napodobňovať reumatické choroby a sťažiť tak diagnózu reumatického ochorenia.
Nárast tzv. reaktívnych artritíd
Výskyt nových infekcií sa môže podieľať na náraste tzv. reaktívnych artritíd, alebo môže navodiť poruchu imunologickej homeostázy, v dôsledku čoho sa bude incidencia zápalových ochorení, najmä reumatoidnej artritídy, udržovať na doterajšej výške incidencie tejto závažnej choroby. Dnes sa už vie, že reumatoidná artritída je ochorenie, ktoré skracuje život o 10 rokov, a preto sa výskumné tímy v terapii zamerali na cielenú liečbu, ktorá by blokovala malé prozápalové cytokíny, ako je TNF alfa, IL-1, IL-6 a iné. Sme svedkami cielenej liečby zameranej na blokádu týchto faktorov, čo umožňuje dosiahnutie vytúženej remisie ochorenia.
Vývoj v oblasti reumatológie
Toto tisícročie pracuje s medicínou založenou na dôkazoch. Práce Americkej reumatologickej asociácie a Európskej ligy proti reumatizmu vyústili k vytvoreniu štandardov liečby reumatoidnej artritídy a ostatných reumatických chorôb.
Vývoj biologickej liečby bude pokračovať. Budú sa objavovať nové preparáty, ktoré blokujú zápalové faktory a zdá sa, že konečným cieľom bude génová terapia.
Je pozoruhodné, že aj slovenská reumatológia má podiel na tom, že účinok niektorých preparátov sme mali možnosť overiť a výsledky prezentovať v špičkových zahraničných časopisoch, ako je Lancet a New England Journal Medicine. Nastala doba medzinárodnej kooperácie v reumatológii za účelom zlepšenia zdravotného stavu našich chorých.
Reumatoidná artritída
Reumatoidná artritída je chronické zápalové ochorenie neznámej príčiny, ktoré je charakterizované symetrickým postihnutím kĺbov. Postihnuté kĺby sú opuchnuté, bolestivé, teplé s obmedzenou pohyblivosťou.
Postihnutie kĺbov poukazuje na zápal synovie s prítomnosťou zápalových elementov (lymfocytov a plazmatických buniek), reumatoidných uzlov a časté sú aj prejavy systémového a orgánového postihnutia (anémia, kožné, pľúcne poruchy...). Choroba môže vzniknúť v každom veku, najčastejšie medzi 20 - 25. rokom života, trikrát častejšie u žien, väčšinou postihuje kĺby rúk, menej kolenné kĺby, členky, ramená, lakťové kĺby, krčnú chrbticu a bedrové kĺby.
Príčiny vzniku:
- príčina je neznáma
- genetická predispozícia
- spojitosť s antigénom HLA - DR4
- baktérie, vírusy
- účasť imunitných mechanizmov s tvorbou imunokomplexov (takpovediac "zrazenín" protilátky s antigénom), ktoré sa ukladajú v jednotlivých orgánoch a tkanivách
Príznaky:
- ranná stuhnutosť kĺbov
- bolestivosť kĺbov v pokoji
- fyzická nevýkonnosť, potenie
- horúčka
- celková slabosť, malátnosť, únavnosť
- nechutenstvo, chudnutie
- kĺby sú bolestivé, teplé, opuchnuté
- v neskorších obdobiach lesklá, vyhladená, atrofická koža
- niekedy vredy predkolenia
- časté komplikácie (baktérie, vírusy, huby, zápal pohrudnice, popľúcnice, osrdcovníka, osteoporóza, nedostatočnosť obličiek, vredy tráviaceho traktu, anémia, znížený hemoglobín, železo...)
Diagnostika:
Diagnóza sa stanovuje na základe klinických príznakov a laboratórnych vyšetrení s doplnením rontgenovými snímkami, CT alebo MR.
Liečba:
- nesteroidné antireumatiká s protizápalovým, protibolestivým a protihorúčkovým účinkom
- glukokortikoidy znižujúce aktivitu kĺbového zápalu
- lieky modifikujúce chorobu, spomalením a zastavením rozvoja kĺbových erózií a postihnutia chrupky (metotrexát, soli zlata, penicilamín, sulfasalazín)
- imunosupresíva, potlačujúce činnosť abnormálne aktivovaného imunitného systému, pri nereagujúcich formách reumatoidnej artritídy(cyklosporín)
- podporná liečba - depresia a poruchy spánku antidepresívami a sedatívami, polohovanie a rehabilitácia, poučenie pacienta a jeho rodiny
- chirurgická liečba (synovektómia)
Príčina ochorenia
Príčina ochorenia nie je známa, ale pri jej vzniku zohráva dôležitú úlohu vrodená náchylnosť pre vznik choroby a niektoré faktory vonkajšieho prostredia. Vďaka najnovším vedeckým poznatkom poznáme chorobné procesy ktoré v postihnutých tkanivách prebiehajú. Prvotná je aktivácia buniek imunitného systému (najmä pomocných lymfocytov T), ktorá spúšťa produkciu látok nazývaných cytokíny. Tieto aktivujú ostatné bunky imunitného systému a bunky v tkanivách, podporujú zápalový proces a tým sa podieľajú na a poškodzovaní tkanív. Hlavné prozápalové cytokíny sú: faktor nekrotizujúci nádory, interleukín 1 a interleukín 6.
Liečba reumatoidnej artritídy
V súčasnosti sa liečba reumatickej artritídy zameriava na včasné stanovenie diagnózy a včasné zavedenie účinnej liečby - ešte predtým, ako zápal poškodí kĺb. Cieľom skorej a účinnej liečby je dosiahnuť potlačenie aktivity choroby a udržať, alebo zlepšiť funkčný stav, predísť nezvratnému kĺbovému poškodeniu. Optimálne je dosiahnuť vymiznutie chorobných príznakov (remisiu). Liečba musí byť komplexná. Vyžaduje si poučenie pacienta o chorobe, o jej priebehu, spôsobe liečby, o nutnosti dodržiavať režimové opatrenia. Pacient nemôže vykonávať fyzicky náročné aktivity, ale pravidelne sa venovať liečebnej rehabilitácii. Liečebný telocvik pozostáva z rozcvičovania kĺbov a posiľňovania svalov. Jeho cieľom je udržanie rozsahu pohybu a zvýšenie svalovej sily.
Nesteroidové protizápalové lieky (diklofenak, ibuprofén ap.) sa podávajú takmer všetkým pacientom s reumatoidnou artritídou. Zmierňujú bolesť a stuhnutosť kĺbov, zlepšujú kvalitu života pacientov ale neovplyvňujú priebeh choroby. Glukokortikoidy sú hormóny kôry nadobličky, ktoré majú výrazný protizápalový účinok, ale pri dlhodobom užívaní majú i nežiaduce účinky.
Významným pokrokom v liečbe reumatickej artritídy je tzv. "biologická" liečba. V Slovenskej republike sa začala využívať v r. 2001 a významne zlepšila prognózu pacientov s ťažkými formami reumatickej artritídy - aj tých, u ktorých nebola účinná liečba chorobu modifikujúcimi antireumatikami. Biologické lieky sú vlastne protilátky alebo receptory ktoré sa viažu na prozápalové cytokíny alebo na bunky, ktoré sa podieľajú na vzniku a udržovaní zápalu. Významným priaznivým účinkom biologickej liečby je, že zastavuje pokračujúce poškodenie kĺbov - chrupky i kosti - t.j. zastavujú kĺbovú progresiu choroby viditeľnú na röntgenových snímkach kĺbov.
Okrem toho u 30 až 40% pacientov vedie k vymiznutiu zápalových príznakov choroby – t.j. navodí remisiu choroby. Liečba biologickými liekmi je najúčinnešia v kombinácii s metotrexátom. Je dôležité, aby sa biologická liečba zaviedla hneď, ako sa zistí, že liečba štandardnými chorobu modifikujúcimi antireumatikami nie je účinná, aby sa predišlo závažnému poškodeniu kĺbov a výraznej strate funkčnej schopnosti. Pri ťažkých deformitách kĺbov sú potrebné reumochirurgické operácie, pri ktorých sa upravujú vzniknuté deformity, odstraňuje zapálená kĺbová blana alebo sa implantujú umelé náhrady kĺba.
Starostlivosť o pacientov s reumatickou artritídou je dlhodobá, vyžaduje si poučenie pacientov a ich rodinných príslušníkov o chorobe, o liečbe a o tom, ako pacient sám môže prispieť k zlepšeniu svojho zdravotného stavu. Špecializovanú starostlivosť o týchto pacientov zabezpečuje reumatológ. Pacienti s reumatickými chorobami sa môžu zapojiť aj do občianskeho združenia Liga proti reumatizmu, ktorá má regionálne pobočky vo viacerých okresoch a sídlo v Národnom ústave reumatických chorôb v Piešťanoch. Prostredníctvom Ligy proti reumatizmu sa okrem iného organizujú prednášky, poskytuje sa poradenstvo, organizujú sa cvičenia v rámci liečebnej rehabilitácie a organizujú sa rekondičné pobyty.
 Zdroj foto: Shutterstock.com
Zdroj foto: Shutterstock.com
Systémové autoimunitné choroby - systémové choroby spojiva
Systémové choroby spojiva (SCHS) sú chronické celkové zápalové choroby neinfekčného pôvodu. Pri ich vzniku sa uplatňujú porucha imunity nazývaná autoimunita, preto sa pre ne používa i pomenovanie systémové autoimunitné choroby.
Pri autoimunitnej reakcii sa imunitný systém aktivuje a tvorí autoprotilátky proti antigénom (proteínom a ich častiam) pochádzajúcim z buniek vlastného organizmu.
Okrem postihnutia pohybového aparátu (kĺby, šľachy, svaly) sa pri systémových chorobách spojiva často vyskytuje postihnutie kože, ciev, svalov, dýchacieho, nervového, krvného a srdcovo-cievneho systému a tráviaceho traktu. Tieto príznaky sa u jednotlivých pacientov rôzne kombinujú, preto pacienti s tou istou chorobou môžu mať rozdielne príznaky a rozdielnu prognózu.
Niektoré klinické príznaky sa môžu vyskytovať pri viacerých chorobných jednotkách systemových chorôb spojiva – prechodné zápaly kĺbov, šliach, modrenie a belenie prstov rúk (Raynaudov fenomén), zápaly ciev (vaskulitída), svalov (myozitída), zápaly pľúcneho tkaniva. Okrem toho sa u jedného pacienta môžu súčasne vyskytovať dve alebo tri systémové choroby spojiva; vtedy hovoríme o prekrytých syndrómoch.
Najznámejšie systémové choroby spojiva sú:
- Systémový lupus erytematózus
- Systémová skleróza
- Dermatomyozitída a polymyozitída
Systémový lupus erytematózus
Systémový lupus erytematózus (SLE) je chronické celkové autoimunitné ochorenie, ktoré môže postihnúť rôzne orgány alebo systémy v tele. Najčastejšie je postihnutie kĺbov, šliach, kože, obličiek, pľúc, kardiovaskulárneho, nervového a hematopoetického systému. Pri systémovom lupuse sa tvoria protilátky proti rôznym zložkám bunkových jadier preto sa volajú antinukleárne protilátky.
Systémový lupus erytematózus má rozmanitý klinický obraz s variabilným priebehom. U každého pacienta sa vyskytujú iné kombinácie príznakov, laboratórnych a imunologických zmien, preto je jeho závažnosť choroby a jej priebeh je u jednotlivých pacientov rôzny. Podľa prevažujúcich príznakov a priebehu sa rozlišuje niekoľko foriem systémového lupusu. Priebeh systémového lupusu je často undulujúci s obdobiami remisie a akútneho vzplanutia a/alebo progresie. Okrem toho môže systémový lupus vytvárať prekryté syndrómy s ostatnými systémovými chorobami spojiva.
Kožné príznaky – najčastejšie vyrážky, koprivka, plošné sčervenanie kože majú tri štvrtiny pacientov. Typické sčervenanie kože na lícach a koreni nosa, (tzv." motýľovitý erytém") a padanie vlasov má asi polovica chorých. Opuchy kĺbov a šliach bývajú prechodné, ale opakujú sa. U niektorých apcientov sa vytvárajú šľachové deformity na kĺboch rúk. Nevyskytujú sa však deštrukcie kĺbov ako pri reumatoidnej artritíde. Pacienti s lupusom Majú často alergiu na slnečné žiarenie, ale slnku sa musia vyhýbať i pacienti, u ktorých sa tento príznak nevyskytuje. Asi u polovice pacientov sa vyskytuje zápal obličiek lupusového pôvodu (lupusová nefritída). Viac ako tretina pacientov môže mať zápal osrdcovníka, pohrudnice, zápal pľúc a rôzny typ postihnutia nervového systému. Aj u pacientov bez kĺbových orgánových alebo kožných prejavov pretrvávajú celkové príznaky ako je slabosť, únavnosť, zvýšenie teplôt, bolesti kĺbov a svalov.
Prognóza pacientov so systtémovým lupusom sa v ostatných desaťročiach zlepšila najmä vďaka včasnej diagnostike, imunosupresívnej liečbe a starostlivému sledovaniu pacientov. Základným predpokladom liečby je stanovenie správnej diagnózy, aktivity choroby, orgánového postihnutia a vyhodnotenie prognostických faktorov. Liečba SLE by mala byť komplexná - u každého pacienta individuálna – zodpovedajúca závažnosti a aktivite. Liečba je vždy dlhodobá, založená na pravidelnom monitorovaní aktivity choroby, nežiaducich účinkov liekov, prevencii vzplanutia choroby a liečbe prípadných orgánových komplikácií. V ostatných desaťročiach sa výrazne znížila mortalita pacientov so SLE a predĺžilo sa prežívanie pacientov so SLE. Napriek tomu je diagnostika a liečba tejto choroby zložitá. V liečbe sa najčastejšie používajú** glukokrotikoidy**, antimalariká a imunosupresíva (imuran, cyklofosfamid, metotrexát).
Sklerodermia a systémová skleróza
Sklerodermia je označenie pre chorobné stavy spojené s tuhnutím (sklerózou) kože. Sú to rôznorodé choroby, ktoré sa odlišujú príčinou vzniku, klinickými prejavmi a prognózou.
Rozoznávajú sa tieto základné formy sklerodermie:
- systémová skleróza
- ohraničená (lokalizovaná) sklerodermia (sclerodermia circumscripta)
- syndrómy podobné sklerodermi (pseudosklerodermia)
- klerodermia vyvolaná chemickými látkami
Systémová skleróza
Systémová skleróza je systémová choroba spojiva, ktorá sa prejavuje tuhnutím (sklerózou) kože a modrením a belením prstov rúk (Raynaudov fenomén). Postihuje aj kĺby a vnútorné orgány – najčastejšie pľúca, srdce a pažerák, zriedkavejšie obličky. Pri SSc sú poškodené drobné cievy – vrátane kapilár a zvýšenej mierne sa vytvárajú väzivové vlákna v koži i vnútorných orgánoch.
Tuhnutie (skleróza) kože sa vyskytuje najčastejšie na rukách, v tvári a na krku; v týchto prípadoch hovoríme o limitovanej systémovej skleróze Ak choroba postihuje kožu celého tela, hovoríme o difúznej (generalizovanej) SSc. Pacienti s SSc majú kožu v tvári tuhú, vyhladenú, lesklú (maskovitú), ústa bývajú zmenšené. Podobné zmeny sú i na prstoch rúk, pohyblivosť v prstoch rúk je zmenšená, prsty rúk nemožno vystrieť ("drápovité" postavenie prstov rúk). Tvorba rán na bruškách prstov rúk a nad kĺbami rúk, nad lakťami a na nohách je prejavom porušeného cievneho zásobenia tkanív a výrazne znižuje kvalitu života týchto pacientov.
Postihnutie pľúcneho tkaniva sa prejavuje dýchavičnosťou a suchým kašľom. V pľúcnom tkanive sa zisťuje zmnoženie väzivových vlákien (pľúcna fibróza). Pri diagnostike týchto zmien sa využíva počítačová tomografia s vysokým rozlíšením (HRCT) a funkčné vyšetrenie pľúc. Väzivové vlákna môžu byť zmnožené aj v srdcovom svale a v stene tráviaceho traktu. Pažerák u pacientov s SSc je rozšírený a vyskytujú sa poruchy prehĺtania.
Syndróm CREST je jednou z foriem SSc a jeho názov je skratkou prvých písmen jeho hlavných klinických znakov (C – kalcinóza uloženiny vápnika v tkanivách, Raynaudov fenomén, Ezofagus – poškodenie pažeráka, Sklerodaktýlia - skleróza kože na prstoch rúk, Teleangiektázie – rozšírenie drobných ciev v koži). Vyskytujú sa aj prekryté syndrómy SSc so syystémovým lupus erytematózus, polymyozitídou, dermatomyozitídou a reumatoidnou artritídou.
Idiopatické zápalové myopatie
Idiopatické zápalové myopatie (IZM) sú neinfekčné zápalové choroby svalov; patria medzi SCHS. Okrem zápalu svalov sa u pacientov s IZM vyskytuje i postihnutie vnútorných orgánov a zisťujú sa rôzne druhy autoprotilátok. Hlavnými predstaviteľmi IZM sú dermatomyozitída (DM) a polymyozitída (PM). Pre IZM je charakteristická slabosť, ochabnutie a bolesti svalov trupu, horných a dolných končatín. Pre DM je typické začervenanie nad kĺbami rúk, nad lakťami a v tvári okolo očí.
Laboratórne sú zvýšené enzýmy pochádzajúce z poškodených svalových vlákien. Pri diagnostike sa využíva elektromyografické vyšetrenie a mikroskopické vyšetrenie vzorky postihnutého svalstva.
Niekedy môžu svalový zápal vyvolať i baktérie, vírusy, lieky a chemické látky. Niektoré choroby svalov (myopatie) sú nezápalové a často sú podmienené genetickými poruchami. V liečbe IZM sa tiež využívajú glukokortikoidy, imunosupresíva, ale i liečebná rehabilitácia.
Osteoartróza
Osteoartróza je nezápalové ochorenie kĺbov a chrbtice, ktoré môže mať rôznu príčinu ale podobné zmeny na kĺboch, chrbtici a podobný klinický obraz. Osteoartróza postihuje kĺbovú chrupku a následne aj priľahlé štruktúry - kosť, kĺbovú blanu, puzdro šľachy a svaly v okolí kĺbov.
Patrí medzi najčastejšie choroby pohybovej sústavy, najčastejšie príčiny práceneschopnosti a invalidity u nás i vo svete. Častejšie postihuje ženy ako mužov. Postihuje až 15% obyvateľstva. Najčastejšia je u osôb stredného a vyššieho veku a jej výskyt sa vekom progresívne zvyšuje. V populácii nad 65 rokov sa OA röntgenologicky (rtg) diagnostikuje až u 50% osôb, vo vekovej skupine nad 75 rokov je až u 80% vyšetrených. U starších ľudí je hlavnou príčinou bolesti a funkčných porúch pohybového aparátu. Pretože dochádza k predlžovaniu dĺžky života a celkovému starnutiu populácie možno očakávať ďalší nárast incidencie aj prevalencie OA a tým sa osteoartróza stáva medicínskym a socioekonomickým problémom.
Rozoznávajú sa dve základné formy choroby: primárna (idiopatická) a sekundárna:
Primárna OA je podmienená viacerými mechanizmami, pri osteoartróze je porušená rovnováha medzi novotvorbou a odbúravaním kĺbovej chrupky v prospech odbúravania. Dôležitú úlohu zohráva vrodená predispozícia: uplatňuje sa najmä pri osteoartróze kĺbov na prstoch rúk.
Sekundárna OA je podmienená iným ochorením, ktoré rôznymi mechanizmami zapríčiňuje vznik OA. Sekundárnu OA môžu vyvolať metabolické, anatomické, zápalové choroby alebo môže vzniknúť po poškodení kĺba úrazom. Pri sekundárnej OA je poškodenie chrupky zapríčinené poškodením jej štruktúry metabolickými alebo zápalovými chorobami a na druhej strane nefyziologickým zaťažením kĺbov a chrbtice pri normálnej štruktúre chrupky.
Chorobné zmeny v kĺbe postihnutom osteoartrózou
V kĺbovej chrupke vznikajú trhliny, chrupka sa rozvlákňuje, na okraji kĺba vznikajú výrastky, zužuje sa kĺbová štrbina. Výrastok na okraji kĺbovej štrbiny sa nazýva osteofyt. Na tieto zmeny kĺbová blana reaguje miestnym zápalom a pri preťažení zvýšenou tvorbou tekutiny v kĺbe. V krvi a v kĺbovej tekutine sa zvyčajne nezisťujú zápalové zmeny.
Subjektívne príznaky osteoartrózy
- Bolesť pri OA je najdôležitejší a spravidla prvý príznak choroby. Spočiatku je bolesť námahová a ustupuje v kľude. Pre osteoartrózu kĺbov dolných končatín je typická štartovacia bolesť - prítomná pri prvých krokoch po období kľudu. V pokročilejších štádiách sa zjavuje kľudová a nočná bolesť. Stuhnutosť v ranných hodinách nepresahuje 30 minút
- Strata pohyblivosti v postihnutom kĺbe sa nachádza pri rozvinutej forme OA.
- Nestabilita kĺba, zníženie funkcie a funkčná nedostatočnosť sú prejavom pokročilých štádií OA.
Nález na postihnutom kĺbe
- Zhrubnutie postihnutého kĺba je spôsobené výrastkami na okraji kĺbových štrbín.
- Pri pohybe v postihnutom kĺbe sú prítomné drásoty .
- Opuch mäkkých častí a tekutina v kĺbe sa vyskytuje pri preťažení kĺba a bývajú prechodné
- Deformity a obmedzenie pohyblivosti sú neskoršímmi prejavmi OA.
- Priebeh OA je kolísavý: striedajú sa obdobia výraznejšej bolestivosti najmä pri záťaži a poveternostných vplyvoch s obdobiami relatívneho kľudu. Prirodzené postupovanie choroby je pomalé.
- Nodálna osteoatróza je pomenovanie pre osteoartrózu kĺbov prstov rúk.
- Koxartróza je osteoartróza bedrového kĺba.
- Gonartróza je osteoartróza kolenných kĺbov.
- Osteoartróza na chrbtici postihuje medzistavcové kĺby a stavcové telá.
Liečba osteoartrózy
Liečba OA musí byť komplexná, dlhodobá, vyžaduje si spoluprácu pacienta a zo strany lekárov interdisciplinárny prístup - spoluprácu reumatológa, ortopéda, fyziatra, praktického lekára i ďalších odborných lekárov. Rozdeľuje sa na nefarmakologickú, nefarmakologickú a chirurgickú.
Cieľom liečby OA je spomaliť progresiu choroby, zmierniť bolesti, potlačiť zápal, odstrániť rizikové faktory, zachovať a zlepšiť kvalitu života.
Nefarmakologická liečba
Liečba OA sa začína nefarmakologickými liečebnými postupmi.
Poučenie pacienta: pacientovi treba vysvetliť príčiny a podstatu choroby, získať ho pre spoluprácu pri dodržiavaní opatrení denného režimu, pravidelnom cvičení a správnej životospráve. Dôležité je používanie ortopedických pomôcok, šetrenie váhonosných kĺbov a chrbtice pred nadmerným zaťažením.
Pohybová liečba: Pri svalovej atrofii sa zhoršuje kĺbové zaťaženie tým, že sa oslabuje tlmenie nárazov a tak sa prispieva k poškodeniu kĺba. Správne zameraný liečebný telocvik zlepšuje funkciu postihnutých kĺbov, zväčšuje svalovú silu, upravuje svalovú nerovnováhu a nesprávne pohybové stereotypy.
Fyzikálna liečba (diatermia, ultrazvuk, TENS) umožňuje prehrievanie postihnutých štruktúr, zlepšuje lokálny metabolizmus, ale má iba podporný význam a nenahradí liečebný telocvik a balneoprocedúry. Využíva sa aj laseroterapia, magnetoterapia, akupunktúra, termoterapia, balneoterapia.
Protetická liečba spočíva v predpisovaní pomôcok na ochranu kĺbov (ortézy) ortopedickej obuvi, vložiek do topánok barlí ap.
Medikamentózna liečba osteoartrózy
Farmakologická liečba sa zavádza vtedy, keď nefarmakologické postupy nie sú dostatočne účinné, v prípade iritačnej synovitídy a pri bolestivých príznakoch.
Lieky s rýchlym nástupom účinku
Tieto lieky potláčajú bolesť a zápalové príznaky, ale neovplyvňujú priebeh choroby. Podávajú sa lieky analgetiká (hlavne paracetamol), nesteroidové protizápalové lieky, miestna liečba (masti, gély, náplaste). Ich účinok nastupuje do niekoľkých hodín, ale odoznie po ukončení liečby.
Symptomaticky pomaly pôsobiace lieky na osteoartrózu
Glukózamínsulfát (GS) po užití prechádza biologickými bariérami do tkanív, cez synoviálnu blanu a do kĺbovej chrupky. Spomaľuje rtg progresiu OA pri liečbe GS a tieto štúdie podporujú názor, že GS má štruktúru modifikujúci účinok (33, 34).
Chondroitínsulfát je makromolekula, ktorá je súčasťou kĺbovej chrupky. Po užití priaznivo ovplyvňuje metabolizmus chondrocytov, Má tiež protizápalový účinok., znižuje kľudovú bolestivosť, rannú stuhnutosť A a spomaľuje rtg progresiu osteoartrózy drobných kĺbov rúk (36).
Kyselina hyalurónová je makromolekulová látka vysokej väzkosti, ktorá po vnútrokĺbovom podaní zlepšuje výživu chrupky a "mazanie" kĺbových plôch. Má aj priaznivý vplyv na štruktúrne zmeny chrupky (37).
Diacereín je výťažok z rebarbory. Spomaľuje rtg progresiu orsteoartrózy. Účinkuje tak, že inhibuje sekréciu interleukínu 1 (IL-1), fagocytózu leukocytov a tvorbu kyslíkových radikálov. Inhibuje syntézu metaloproteináz, kolagenáz, stromelyzínu, stimuluje syntézu proteoglykánov a kolagénu. Morfologické štúdie preukázali účinné spomalenie rontgenologickej progresie osteoartrózy (38).
ASU (avocado/soya unsaponifiables) je výťažok z avokádového a sójového oleja. Má priaznivý vplyv na príznaky osteoartgrózy.
Chirurgická liečba
Artroskopicky sa vykonáva odstránenie lomkov odumretej chrupky. Operačne možno korigovať deformity Osové úchylky. Totálna endoprotéza sa indikuje pri výraznom poškodení váhonosných kĺbov (koleno, bedrá), s deformáciou, obmedzením pohyblivosti a kľudovou bolestivosťou.
 Zdroj foto: Shutterstock.com
Zdroj foto: Shutterstock.com
Osteoporóza
Osteoporóza je ochorenie kostného tkaniva, pri ktorom dochádza k ubúdaniu kostnej hmoty, poruchám mikroarchitektúry kosti. To vedie k zníženiu pevnosti kosti, k zvýšenej lámavosti a k zlomeninám už pri ľahkom úraze, traume. Kostná hmota sa postupne a ticho stráca, preto sa jej hovorí "tichý zlodej kostí".
Kosť sa neustále obmieňa, prebiehajú v nej dva procesy: novotvorba a odbúravanie kosti. Kostná hmota rastie od narodenia až približne do 30. roku života. Od 35.roku začína postupne prevažovať odbúravanie kosti. U žien v prechode je to o 1-3 % ročne.
Ak sa množstvo kostnej hmoty zníži pod určitú hranicu, hovoríme o osteoporóze. Vzniká pri nerovnováhe medzi tvorbou a odbúravaním kosti. Výsledný stav kostnej hmoty závisí od maximálneho množstva kostnej hmoty, rýchlosti straty v dospelosti a výšky veku.
Výskyt a klinický nález
Osteoporóza sa stáva epidémiou tretieho tisícročia. Postihuje hlavne staršie osoby a ženy v prechode. Vtedy sa stráca ochrana, ktorú poskytujú estrogény (ženské hormóny), ktoré spomaľujú rednutie kosti..
Osteoporóza sa vyvíja nenápadne. Prvým príznakom sú bolesti medzi lopatkami, hlavne pri státí, neskôr sa môžu objaviť bolesti v celej chrbtici. Postupne dochádza k zníženiu výšky tela, pacientka sa hrbí. Často je však prvým prejavom ochorenia až zlomenina. Predpokladá sa, že rizikom osteoporotickej zlomeniny je ohrozená každá tretia beloška a každý šiesty beloch starší ako 50 rokov, čo je 6-8 % populácie.
Najčastejšie pri osteoporóze dochádza k zlomenine kostí predlaktia, stavcov a krčku stehennej kosti. Zlomenina krčku stehennej kosti u starších ľudí môže mať závažné dôsledky. 20-30 % pacientov umiera do roku, 30-40 % ostáva trvalo odkázaných na starostlivosť inej osoby. Tento typ zlomeniny je 7. najčastejšou príčinou úmrtia počas hospitalizácie v SR.
Každá druhá žena po päťdesiatke utrpí niektorú z osteoporotických zlomenín. Riziko úmrtia po zlomenine stehennej kosti u 50 ročnej ženy je rovnaké ako úmrtie na rakovinu prsníka a 4x častejšie ako na rakovinu maternice. Zlomenina stavca trvalo znižuje kvalitu života bolesťou a obmezením pohyblivosti chbrtice.
Rizikové faktory osteoporózy
Medzi rizikové faktory vzniku osteoporózy patrí ženské pohlavie, hlavne ženy nižšie a chudšie, svetlovlásky, fajčiarky, konzumentky alkoholu, čiernej kávy. Väčšie riziko predstavuje aj predčasná menopauza (pred 45. rokom života), vek nad 60 rokov.
Príčinou úbytku kostnej hmoty je aj nedostatočný príjem vápnika a vitamínu D v strave, porucha jeho vstrebávania pri niektorých chorobách tráviaceho a vylučovacieho systému. Znižťovanie kostnej hmoty môže vzniknúž aj pri ochoreniach štítnej žľazy, prištítnych teliesok, cukrovke), pri reumatologických ochoreniach. Tu majú nezastupiteľné miesto pravidelné preventívne prehliadky, pri ktorých sa ochorenie môže diagnostikovať a včasnou liečbou predísť alebo spomaliť vývoj osteoporózy. Dlhodobé užívanie niektorých liekov (kortikoidy, barbituráty, antikonvulzíva, anacidá) zvyšujú možnosť vývinu osteoporózy.
Medzi rizikové faktory osteoporózy, ktoré možno ľahko ovplyvniť, je práve životný štýl. Je potrebné obmedzenie nevhodných stravovacích návykov a sedavého spôsobu života. Dôležité je prestať fajčiť, obmedziť konzumáciu alkoholu a nadmerného množstva kávy. Zvyšovanie výskytu osteoporózy v súčasnosti je spôsobený starnutím populácie (viac ľudí sa dožíva vyššieho veku) a zmenou životného štýlu (menej pohybu, zmena stravovacích návykov, strach z tukov, z rakoviny kože, fajčenie, kybernizácia). Deti presedia väčšinu času v škole, doma pri počítači alebo pred televízorom. Hýbu sa oveľa menej ako deti v 20. storočí. Miesto zdravej mliečnej stravy jedia skôr hamburgery, čokoládu a pijú sladké nápoje. Pre nezdravý vychudnutý ideál krásy znižujú množstvo tuku v strave, ktorý je dôležitým zdrojom vitamínu D.
Diagnostika osteoporózy
Osteoporóza sa diagnostikuje odborným vyšetrením lekára špecialistu (reumatológ, ortopéd, endokrinológ). Okrem anamnestických údajov a celkového fyzikálneho vyšetrenia sa doplňujú rontgenové snímky, vyšetrenia kostných markerov v krvi. Najdôležitejším vyšetrením je denzitometrické vyšetrenie, pri ktorom sa priamo zisťuje hustota driekových stavcov chrbtice a krčku stehennej kosti. Pri zistení osteoporózy je potrebné určiť príčinu ochorenia, hlavne pátrať po inej chorobe, ktorá môže viesť ku zníženej hustoty kostí.
Liečba osteoporózy
Základným cieľom liečby osteoporózy je zabránenie vzniku zlomeniny u ľudí, ktorí ešte zlomeninu nemali a predchádzaniu vzniku ďalšej zlomenine u ľudí, ktorí už zlomeninu kosti mali.
Prevencia osteoporózy
Pravidelná fyzická aktivita, primeraná záťaž kostného tkaniva je najlepším prirodzeným prostriedkom na udržanie pevnosti kostí.
Pravidelný pohyb je potrebný pre celkové zdravie. Pravidelná chôdza zvyšuje kostnú hustotu. U dospelých sa odporúča minimálne 1-2 kilometrová prechádzka denne. Plávanie zase zvyšuje svalovú hmotu a zlepšuje koordináciu pohybu, čím sa znižuje riziko pádov. Nesmieme zabúdať na potrebu pravidelného pohybu aj u mladej generácie, kedy sa kostná hmota buduje.
U starších ľudí je dôležitá prevencia pádov. Je potrebné posilniť kordináciu pohybov, stabilitu, odstrániť zo svojho okolia rôzne prekážky v pohybe.
Diétne opatrenia
Základom správnej výživy je dostatočný príjem látok potrebných na stavbu kostí (vápnik, vitamín D, fosfor, horčík, vitamín C a K, stopové prvky) a vylúčenie alebo obmedzenie látok, ktoré kostné tkanivo poškodzujú (sodík, hliník, kadmiun, olovo). Strava by mala zabezpečiť aj odporúčania pre iné ochorenia (ochorenia srdca, ciev, cukrovka, porucha metabolizmu tukov). Sprievodcu správnym stravovaním aj s receptúrou publikovala na Slovensku Šrámková v dvojdielnej publikácii.
Vápnik je základnou stavebnou zložkou kostného tkaniva, ale je potrebný aj pre správnu činnosť srdca, svalov, nervov, zrážacie vlastnosti krvi. Pri jeho nedostatku si ho organizmus berie z kostí. V prevencii a pri liečbe osteoporózy je preto nutný dostatočný príjem vápnika v kombinácii s vitamínom D.
Najvýznamnejším zdrojom vápnika je mlieko, mliečne výrobky, mak, lieskovce, vlašské orechy, sója, niektoré minerálky. Doporučená denná dávka vápnika pre ženy do menopauzy je 1000 mg, v menopause 1500 mg.
Vitamín D vzniká pôsobením tepla a svetla v koži, je skladovaný v tuku. Počas zimných mesiacov sa u mladých ľudí uvoľňuje zo zásob. U starších ľudí, ktorí majú obmedzenú pohyblivosť, sú zásoby vitamínu D v tuku menšie a je potrebné ich počas zimy dopĺňať potravou. Vitamín D sa vyskytuje v rybách, rybích olejoch, mliečnych výrobkoch. Denný optimálny príjem vitamínu D je 10 ug/400 IU, vo vyššom vekuk 800 IU.
Antiporotická liečba
V liečbe osteoporózy používajú niektoré skupiny liekov (vápnik, bisfosfonáty, selektívne modulátory estrogénových receptorov – SERM, lososí kalcitonín, metabolity vitamínu D, strontium ranelát, parathormón). Správnou liečbou je možné zvýšiť hustotu kostí.
Na Slovensku pôsobí Slovenská únia proti osteoporóze, ktorá vznikla v snahe pomôcť osobám, ktoré trpia osteoporózou, a zároveň upozorňovať verejnosť na výskyt a následky osteporózy. Sídlo organizácie je v NURCH, v Piešťanoch.
Mimokĺbový reumatizmus
Pod slovom reumatizmus si väčšina z nás predstavuje bolestivé ochorenie kĺbov. Nie vždy je tomu tak, často, ba ešte častejšie ako kĺby postihujú reumatické choroby mäkké tkanivá blízkeho alebo vzdialenejšieho okolia kĺbov. Označujeme ich ako reumatizmus mäkkých častí pohybového a podporného aparátu* alebo jednoducho ako mimokĺbový reumatizmus.
Postihnuté bývajú najmä šľachy, šľachové puzdrá, úpony šliach, kĺbové puzdrá, väzy, svaly a burzy (ťahové vačky). Odhaduje sa, že až tretina populácie je počas života postihnutá niektorou z foriem MR, a to rovnako často muži ako ženy. Poškodenie mäkkých tkanív sa môže prejaviť náhle (úraz), ale väčšinou zostáva dlhodobo bez príznakov. K bolestivým prejavom vedie až celý rad nešpecifických spúšťacích mechanizmov, ako sú preťaženie, prechladenie, infekcia, športová činnosť, nezvyklé pohyby, stres, ale i vnútorné príčiny (srdcový infarkt, mozgová porážka, cukrovka).
Zmeny odohrávajúce sa pri MR sú veľkou väčšinou nezápalového charakteru. Charakterizuje ich väzivová premena postihnutých tkanív, niekedy i s depozitmi vápna alebo iných kryštálov (napr. apatitu). K zápalu dochádza zriedka, a to väčšinou len sekundárne cestou mechanického dráždenia. Bolesť z poškodeného tkaniva je vnímaná pomocou siete receptorov pre bolesť a prenášaná do centrálneho nervového systému (CNS).
Priebeh ochorenia je rôzny, väčšinou ide o nezávažné postihnutia, ktoré sa správnou liečbou dajú zvládnuť. Nepríjemné sú, ak prejdú do chronickosti, preto je potrebné venovať im od začiatku pozornosť a včas konzultovať s lekárom.
 Zdroj foto: Shutterstock.com
Zdroj foto: Shutterstock.com
Mimokĺbové prejavy na hornej končatine
Ramenný pletenec
Ramenný pletenec je najčastejšou a najzávažnejšou lokalizáciou zmien typu MR. Je to dané jednak labilitou spojenia hornej končatiny s trupom, ktoré je zaisťované predovšetkým mäkkými štruktúrami, ale i komplikovanou funkciou pleca u ľudí. Bolesti v tejto oblasti sa označujú jednotne ako syndróm bolestivého ramena. Najbežnejšou príčinou bolesti v tejto oblasti je postihnutie tzv. manžety rotátorov, čo sú úpony šliach svalov, ktoré vykonávajú dvíhanie a otáčanie hornej končatiny. Okrem bolesti dochádza k obmedzeniu funkcie spomínaných pohybov, napr. pri obliekaní kabáta, a k bolesti v noci pri ležaní na postihnutej strane.
Subakromiálna burzitída
Veľmi bolestivá je tzv. subakromiálna burzitída, vyvolaná zápalom, prípadne ukladaním soli vápnika do ťahového vačku (burzy) v podpleckovom priestore. Táto forma spôsobuje u postihnutého prudké až neznesiteľné bolesti v celom pletenci s vyžarovaním do paže, ktoré sa ešte zhoršujú pri pohybe.
V staršom veku býva rameno postihnuté degeneratívnymi procesmi, ktoré vedú nielen k bolestiam, obmedzeniu funkcie, ale i k roztrhnutiu niektorých svalov, najčastejšie dvojhlavého (bicepsu) a nadtŕňového svalu, tzv. starecké rameno.
Syndróm zamrznutého ramena
V priebehu niektorých závažných vnútorných ochorení (srdcový infarkt, mozgová porážka), po úraze ruky alebo ramena, ale niekedy i bez zjavnej príčiny dochádza k úplnému stuhnutiu ramenného kĺbu*, tzv. syndróm zamrznutého ramena.
Syndróm rameno-ruka
Zvláštnou formou je syndróm rameno-ruka, pri ktorom raz malé inokedy závažné poranenie ruky alebo predlaktia vyvolá reflexnou cestou bolestivé zmeny na celej hornej končatine s opuchom ruky, úbytkom svalov a stuhnutosťou ramenného kĺbu.
Diferencovať pôvod bolesti v oblasti ramenného pletenca je niekedy mimoriadne ťažké. Postihnutú štruktúru (úpon, burza, sval) možno presne určiť pomocou funkčných pohybových testov, ktoré sú jedným z pilierov správnej diagnózy. Pomáha aj rtg a ultrazvukové vyšetrenie ramena. Stanovenie správnej diagnózy je základným predpokladom správnej terapie.
Liečba spočíva najmä v tlmení bolesti pomocou protibolestivých a protizápalových liekov a v čím skoršej úprave funkcie pomocou pohybovej liečby. Pri akútnych stavoch a zápale sa využíva liečba chladom (kryovrecúška), v ostatných prípadoch je vhodnejšie lokálne použitie tepla, napr. parafínové zábaly. Vhodná je aj elektroterapia a ultrazvuk. Pri riešení niektorých bolestivých stavov nereagujúcich na obvyklú liečbu sa využíva aj rtg terapia.
Najčastejším prejavom MR v oblasti lakťa je bolestivé poškodenie šliach v mieste ich úponu na ramennú kosť, tzv. epikondylitída. Postihnuté miesto je veľmi bolestivé, najmä na tlak a pohyb. Hovoríme o tenisovom alebo golfovom lakti, aj keď obidve epikondylitídy môžu vzniknúť aj v dôsledku opakovaných pohybov pri iných športoch alebo pri práci. Zdanlivo jednoduché postihnutie sa môže stať terapeutickým problémom pre výskyt častých recidív. Liečba si vyžaduje znehybnenie (bandáže, ortézy), v mieste bolesti sa aplikujú nesteroidové antireumatiká v masťovej alebo gélovej forme, lokálne teplo a analgetická elektroterapia. V úporných prípadoch sa lokálne injikujú steroidy. Rtg terapia by sa mala použiť až po zlyhaní uvedených prostriedkov.
Syndróm karpálneho tunela
Ruka a zápästie patria k zriedkavejším lokalizáciám výskytu MR. Najčastejšie sa vyskytuje syndróm karpálneho tunela. Ide o útlak nervu (nervus medianus) prebiehajúci cez tunel, ktorý tvoria kosti zápästia a premosťujúca šľacha. Následkom zápalových, poúrazových alebo degeneratívnych zmien dôjde k zúženiu tohto priestoru a k útlaku nervu, čo sa prejaví tŕpnutím a bolesťami prvých troch prstov. Liečba spočíva v lokálnej instilácii steroidu alebo chirurgickom výkone.
Dupuytrenova kontraktúra
*Dupuytrenova kontraktúra je taktiež jedným z prejavov MR. Na dlani sa niekedy vytvorí tuhý šľachový povrazec, ktorý v pokročilom štádiu sťahuje prsty (najčastejšie 4. a 5. prst) do dlane. Zvyčajne býva sprievodným príznakom iného ochorenia, najčastejšie cukrovky. Kontraktúra je nebolestivá a vyskytuje sa častejšie u mužov. V pokročilom štádiu pri redukcii funkčnej schopnosti ruky ju možno riešiť chirurgicky.
Mimokĺbové prejavy na dolnej končatine
Bedro je po ramennom pletenci najčastejšou lokalizáciou mimokĺbového reumatizmu. Vysoký výskyt je podmienený komplikovanosťou anatomických pomerov a stupňom záťaže bedrového kĺbu. Najčastejšie bývajú postihnuté burzy, ktorých je v okolí bedrového kĺbu veľa. Sú to vlastne podložky, ktoré zabraňujú vzájomnému treniu svalov a kostí. Časté sú i poškodenia väzov a svalových šliach pri úpone na kosť. Tieto sa vyskytujú najmä v oblasti veľkého hrboľa stehnovej kosti a kostí tvoriacich panvové dno. Pri pohybe a na tlak bývajú značne bolestivé, odkryť ich možno pomocou určitej techniky pohybového vyšetrenia.
Veľkú pozornosť treba venovať vyšetreniu svalov bedrového pletenca, ktoré udržujú kĺb v správnej polohe, lebo prípadná porucha svalovej rovnováhy môže viesť k ich preťaženiu a vyvolaniu bolestí. V liečbe bohato využívame prostriedky fyzikálnej liečby – teploliečba, vodoliečba, elektroliečba, klasické, reflexné i podvodné masáže. Veľmi dôležitá je pohybová liečba, pri ktorej sa snažíme hlavne o uvoľnenie stuhnutých a posilovanie ochabnutých svalov. Podávajú sa lieky s protibolestivým a protizápalovým účinkom (aj formou mastí) vrátane lokálne injikovaných steroidov.
V oblasti kolena sa často vyskytujú poškodenia skrížených a postranných väzov, ktoré sú väčšinou traumatického pôvodu. Nezriedka sú poškodené burzy v podkolení a nad jabĺčkom. Zo šliach býva postihnutý napr. úpon šliach na hornej vnútornej časti holennej kosti, čo sa prejaví bolesťou najmä pri chôdzi po schodoch. Liečba je väčšinou fyzikálna, pri roztrhnutí väzov je indikovaný chirurgický výkon. Pri zápale burzy prichádza do úvahy vyprázdnenie obsahu ťahového vačku s následnou instiláciou steroidov.
V oblasti nohy býva najčastejšie postihnutá Achillova šľacha, a to pri zápale (tendinitis), po úraze (ruptúra) alebo pri poškodení jej úponu na pätovú kosť (entezopatia). Iným bolestivým postihnutím je entezopatia na pätovej kosti, tzv. ostroha. Podobne ako na zápästí aj na nohe môžu vzniknúť úžinové syndrómy, ktoré spôsobujú útlak nervov a vyvolávajú bolesť a tŕpnutie v príslušnej inervačnej oblasti.
Pri postihnutí Achillovej šľachy vystačíme väčšinou s fyzikálnou a pohybovou liečbou. Pri ostrohe pätovej kosti predpisujeme špeciálnu podpätenku a pri silných bolestiach sa odporúča rtg terapia. Pri úžinových syndrómoch je nezriedka potrebné instilovať steroidy do zúžených miest.
Rozsiahle bolestivé postihnutie mäkkých častí označujeme ako fibromyalgický syndróm. V ostatnom čase sa zaznamenal zvýšený výskyt tohto ochorenia. Ide o plošné bolestivé postihnutie celých svalových skupín, svalových úponov a podkožného tkaniva. Okrem bolesti je ochorenie sprevádzané celkovou únavou, nespavosťou, depresiami, migrénami a častými funkčnými poruchami chrbtice. Pre ochorenie je typické rozloženie na tlak bolestivých bodov na trupe a na končatinách. Príčiny ochorenia nepoznáme, vyvolávajúcim momentom však býva prechladnutie, pretrvávajúci stres, psychická a fyzická vyčerpanosť alebo prekonané infekčné ochorenie.
Častejšie sa vyskytuje u žien, i v mladšom veku. Liečba fibromyalgického syndrómu je komplikovaná pre pestrosť opísaných príznakov. Musí prebiehať na rôznych úrovniach, pričom jednou z najdôležitejších zložiek má byť psychoterapia. Bolesť ovplyvňujeme pomocou analgetík a fyzikálnej liečby, najmä pohybovej liečby vo vode. Depresívne ladenie treba ovplyvniť antidepresívnymi liekmi. Funkčné poruchy chrbtice možno odstrániť pomocou reflexnej a manuálnej liečby. Zásadne treba upraviť životný štýl pacienta, odstrániť škodlivé návyky (fajčenie, pitie alkoholu) a celkove zlepšiť jeho odolnosť.
Cviky pri bolestivom ramene
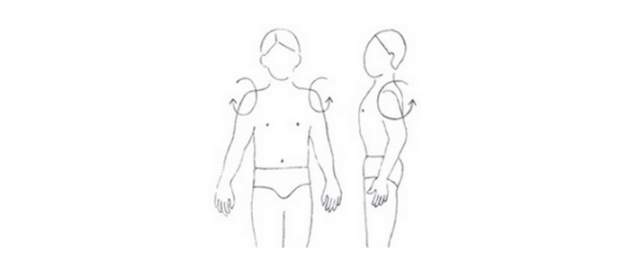
I. Uvoľnenie ramenného pletenca
 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
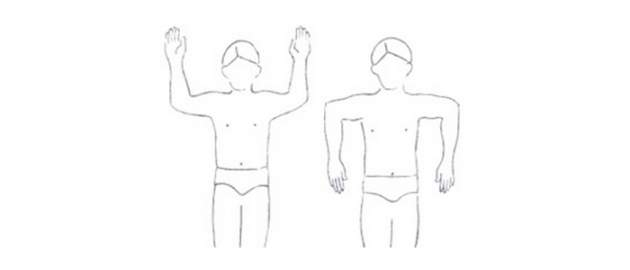
- Krúžiť ramenami dozadu s pripaženými rukami. Opakovať 10x.
 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
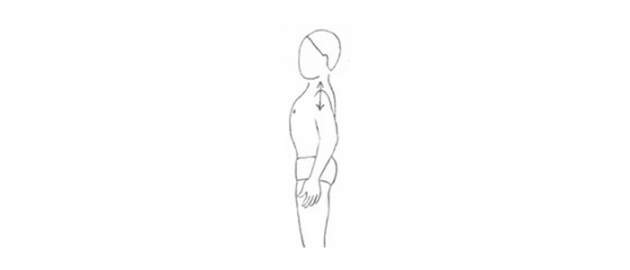
- Obe ramená ťahať hore smerom k ušiam a pomaly spúšťať dole. Opakovať 10x.
II. Naťahovacie cvičenie
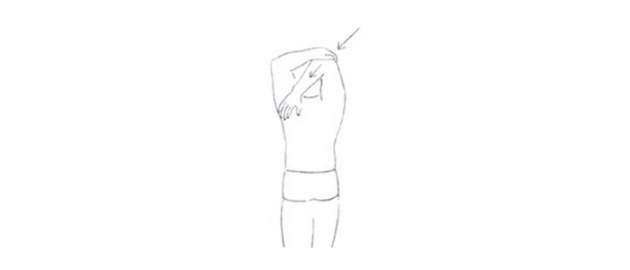 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
- Zohnutú ruku v lakti dať za hlavu. Opačnou rukou chytiť lakeť a tlačiť ruku v smere protiľahlého ucha. Vydržať 10 sekúnd.
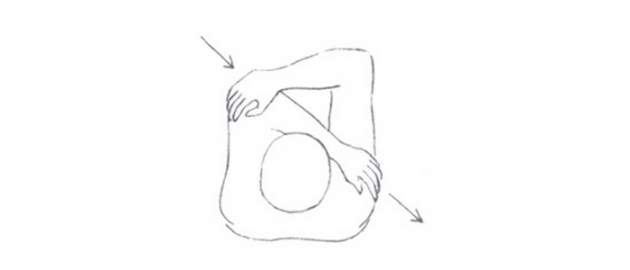 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
- položiť ruku na protiľahlé rameno, lakeť držať vo výške ramena. Druhou rukou tlačiť lakeť k protiľahlému ramenu. Vydržať 10 sekúnd.
III. Cvičenie na zlepšenie pohyblivosti ramenného kĺbu
 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Ruky zohnúť v lakti do tvaru U. Otáčať smerom hore a dole. Lakte držať vo výške ramena.
IV. Posilňovanie
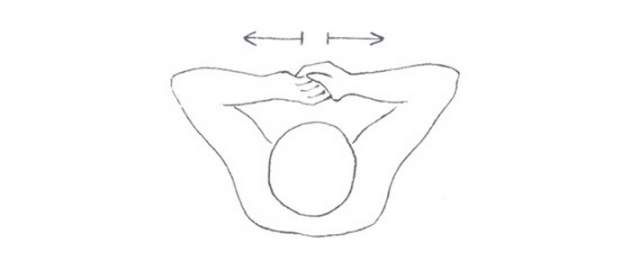 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Ruky spojiť vo výške pŕs, držať pred sebou a snažiť sa ťahať proti sebe.
Cviky pre dolnú končatinu
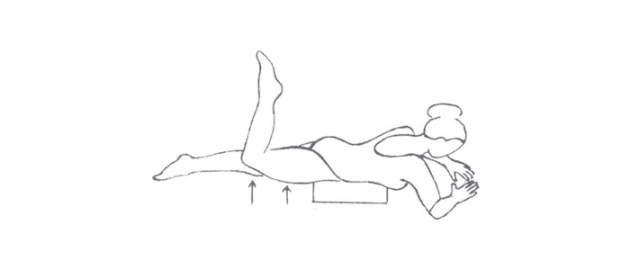 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Ľahnite si na brucho a pod panvu si podložte vankúšik. Zohnite jedno koleno do pravého uhla a zdvihnite stehno od podložky na dobu 10 sekúnd. Oddychujte 30 sekúnd, potom opakujte celkove 5x. To isté cvičte s druhou končatinou.
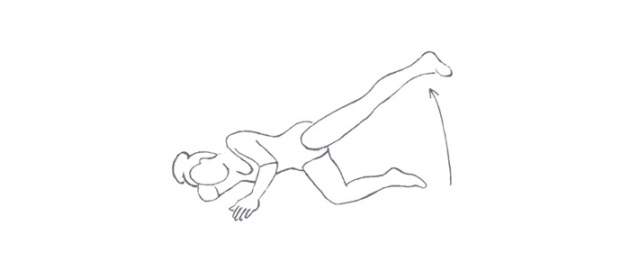 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Ľahnite si na bok, rameno dajte pod hlavu, druhou rukou sa oprite o zem pred tvárou. Spodnú končatinu mierne pokrčte v kolene, druhú vystretú dvíhajte dozadu a nahor (päta smeruje nahor, špička chodidla k podložke). Keď pocítite napätie v sedacom svalstve, zotrvajte v tej polohe 5-7 sekúnd. Opakujte s druhou končatinou.
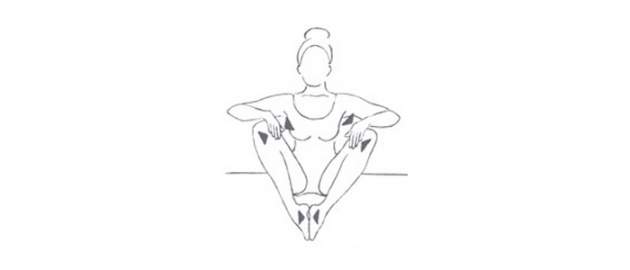 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Posaďte sa na zem chrbtom ku stene. Chodidlá tlačte oproti sebe, ruky položte na vnútornú stranu stehien, snažte sa tlačiť kolená k sebe, rukami bráňte tomuto pohybu počas 7 sekúnd. Potom preložte ruky na vonkajšiu stranu kolien, kolená tlačte od seba a rukami tomuto pohybu bráňte počas 7 sekúnd. Opakujte 5x.
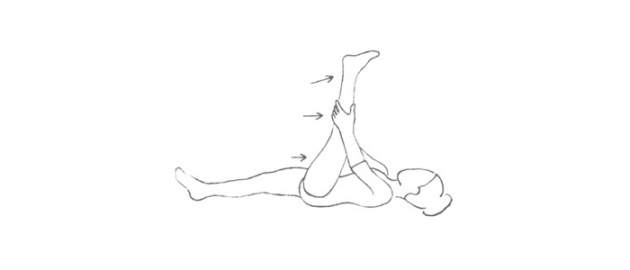 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Ľahnite si na chrbát a zdvihnite vystretú dolnú končatinu až do pocitu napätia v nej. Ruky držte na hornej časti lýtka zdvihnutej končatiny a túto mierne priťahujte k sebe po dobu 10 sekúnd. Nekrčte koleno. Opakujte 2x, potom vymeňte strany.
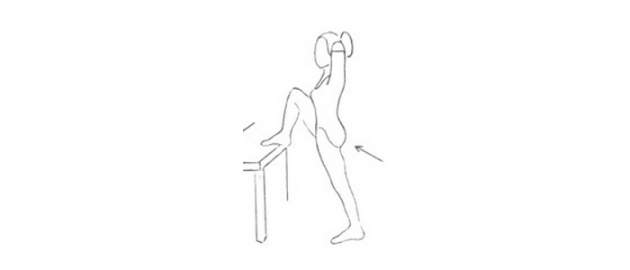 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Jednu končatinu vyložte na stoličku a pokrčte v kolene, celým telom sa nakláňajte dopredu, pričom stláčajte pokrčené koleno stále viac dopredu. Akonáhle pocítite tlak vo svaloch stehna, ostaňte v tej polohe 10 sekúnd. Cvik opakujte 3x, potom to isté druhou končatinou.
 Zdroj foto: súkr.archív
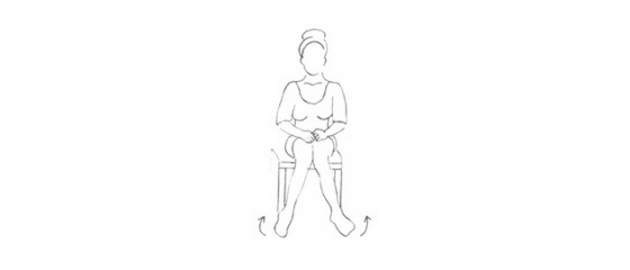
Zdroj foto: súkr.archív
Seďte vzpriamene na pevnej stoličke s nohami položenými voľne na zemi asi 20 cm od seba. Striedavo vytáčajte vnútornú a vonkajšiu hranu oboch nôh von aj dovnútra do krajných polôh. Cvičenie opakujte 10x.
Reumatické choroby vyššieho veku
Reumatické choroby vyššieho veku - polymyalgia rheumatica a temporálna arteritída
Reumatické ochorenia postihujú ľudí od detstva až do staroby. Niektoré z nich sa vyskytujú v každom veku, pre iné je zasa typické, že sa začínajú len v určitej vekovej skupine ľudí a u ostatných sa nevyskytujú vôbec alebo len veľmi zriedkavo. Aj starší vek má takéto "typické" ochorenia, medzi ktoré patria polymyalgia rheumatica a temporálna arteritída.
Termín polymyalgia rheumatica by sa mohol voľne preložiť ako reumatická bolesť svalov. Toto ochorenie je podľa literatúry známe pod inými názvami už od r.1888. S pomenovaním polymyalgia rheumatica sa stretávame až v r.1957.
Charakteristickým pre toto ochorenie je to, že sa vyskytuje až po 50. roku života, so zvyšujúcim sa vekom jeho výskyt narastá a nie je sprevádzané zápalom svalov.
Príčina reumatickej polymyalgie zatiaľ nie je známa. Uvažuje sa o určitej vrodenej predispozícii, významná úloha sa tiež pripisuje zmenám v imunitnom systéme, ku ktorým dochádza v priebehu procesu starnutia. Pravdepodobne sa však na vzniku reumatickej polymyalgie bude spolupodieľať viac faktorov.
Začiatok ochorenia môže byť náhly alebo postupný. Pacient sa sťažuje na výrazné bolesti (myalgie) a najmä stuhnutosť ramenného a stehenného svalstva, často tiež svalov krku. Bolesti zvyčajne postihujú symetricky obidve strany tela, sú prítomné aj v pokoji, v noci budia chorého zo spánku. Často obmedzujú pacienta natoľko, že nevládze chodiť, posadiť sa na posteli alebo sa sám očesať. Bolesti svalov môžu byť sprevádzané tiež bolesťami kĺbov, ktoré však zvyčajne neopuchajú. Pacient okrem bolestí udáva aj celkovú slabosť, únavu, nechuť k jedlu, chudnutie a teploty. Postihnuté svaly sú na tlak citlivé. Ďalším typickým prejavom ochorenia je prítomnosť zvýšenej sedimentácie červených krviniek. Hodnoty svalových enzýmov, ktoré sa zvyšujú pri zápalovom postihnutí svalov, sú u pacientov s polymyalgia rheumatica v norme.
I keď podľa vyššie uvedeného klinického obrazu reumatickej polymyalgie by sa zdalo, že diagnóza tohto ochorenia nemôže robiť lekárovi problémy, opak je pravdou. Podobnými ťažkosťami sa totiž často prejavujú aj iné ochorenia, najmä infekčné a nádorové, ktorých výskyt sa taktiež u starších ľudí zvyšuje. Taktiež treba odlíšiť prípadný vývoj iného reumatického ochorenia.
Jedným z pomocných diagnostických kritérií je odpoveď ochorenia na podávanú liečbu. Liekom voľby je v tomto prípade prednizón, ktorý sa podáva v malých dávkach (10-15mg). V prípade reumatickej polymyalgie by pri tejto liečbe malo nastať výrazné zmiernenie ťažkostí do 24-48 hodín. Trvanie liečby je u každého pacienta individuálne a závisí od aktuálneho klinického stavu a výsledkov sledovaných laboratórnych parametrov. V liečbe však zvyčajne pokračujeme minimálne 2 roky, pričom dávka prednizónu sa postupne znižuje a pridávajú sa lieky od bolesti. Dôležitou súčasťou liečby je aj liečebný telocvik.
Priebeh samotnej reumatickej polymyalgie zvyčajne nie je komplikovaný a pri uvedenej liečbe postupne úplne vymiznú ťažkosti. Problémom sa ochorenie stáva vo chvíli, keď sa u pacienta zistí súčasne aj temporálna arteritída. Je to zápal cievy, ktorý je často lokalizovaný na spánkovej artérii. Prvým pacientom, u ktorého ochorenie v r.1890 popísal pán Hutchinson, bol starší muž, ktorý pracoval ako vrátnik v istej londýnskej nemocnici. Jeho najväčším problémom bolo to, že pre bolestivé červené pruhy na bokoch hlavy nemohol nosiť klobúk. Pacienti s temporálnou arteritídou sa sťažujú najmä sa pulzujúce bolesti hlavy v spánkovej oblasti, tiež bolesti žuvacích svalov pri jedení tuhej potravy (akou je napríklad mäso).
Postihnutá cieva býva často zdurená, na dotyk bolestivá, koža nad jej povrchom môže byť začervenaná. Jej pulzácie bývajú oslabené. Jedným z prvých prejavov ochorenia, ktorého sa lekári najviac obávajú, však môže byť postihnutie zraku, ktoré môže končiť až oslepnutím. K úplnej strate zraku dochádza v priebehu niekoľkých hodín až dní. Stáva sa, že pacient, ktorý ešte večer nemal žiadne ťažkosti, sa ráno zobudí slepý. Práve v týchto prípadoch je nesmierne dôležité včasné vyšetrenie u lekára, stanovenie správnej diagnózy a urgentné začatie liečby.
Aj temporálna arteritída, podobne ako reumatická polymyalgia, sa vyskytuje u ľudí vo vyššom veku a taktiež býva sprevádzaná zvýšenou sedimentáciou červených krviniek. Na stanovenie diagnózy sa odoberá časť postihnutej cievy, ktorá sa histologicky vyšetrí.
Pri liečbe tohto ochorenia sa podobne ako pri reumatickej polymyalgii podáva prednizón, avšak v podstatne vyšších dávkach. V prípadoch s rizikom straty zraku podávame vysoké dávky glukokortikoidov vo forme infúznej liečby.
Polymyalgia rheumatica a temporálna arteritída sa môžu začínať súčasne alebo jedno ochorenie môže predchádzať druhé. Na druhej strane nie každý pacient s reumatickou polymyalgiou musí mať temporálnu arteritídu a naopak. I keď svojím výskytom nepatria medzi najčastejšie ochorenia staršieho veku, sú súčasťou reumatických ochorení tejto vekovej skupiny a treba na ne myslieť.
Rehabilitácia pri ankylozujúcej spondylitíde
Ankylozujúca spondylitída alebo Bechterevova choroba je chronické zápalové reumatické ochorenie postihujúce v prvom rade bedrovokrížové kĺby a chrbticu a prejavuje sa postupným tuhnutím až znehybnením chrbtice. Zápalový proces postihuje asi v polovici prípadov aj koreňové kĺby, t.j. ramenné a bedrové.
Výskyt ochorenia nie je častý, na každých 500 až 1000 ľudí pripadá jeden chorý. Muži sú postihnutí častejšie ako ženy v pomere asi 8 : 1, pričom ochorenie má u žien oveľa miernejší priebeh. Dá sa povedať, že ide o chorobu mladých mužov v druhom až štvrtom desaťročí života (začiatok ochorenia nad 40 rokov je zriedkavosťou). Príčinu Bechterevovej choroby nepoznáme, dôležitú úlohu pri jej vzniku však zohráva dedičnosť (nahromadenie ochorenia v rodinách).
Prvým príznakom ochorenia je väčšinou bolesť s pocitom stuhnutia v bedrovokrížovej oblasti, ktorá po rozhýbaní ustúpi. Sú však i prípady, keď ochorenie začne opuchom niektorého kĺbu (koleno, členok) alebo obmedzením pohybu v krčnej chrbtici (tzv. zostupná forma). Niekedy postihnutý nezbadá žiadne príznaky a ochorenie sa prejaví len obmedzeným pohybom v bedrovej chrbtici a býva odhalené len pri náhodnom vyšetrení pre iné ochorenie. V priebehu ochorenia sa objavujú ďalšie príznaky, ako bolesti v kolenách a pätách (Achillova šľacha) s prípadným opuchom.
Nepríjemnou komplikáciou býva postihnutie oka, ktoré si vyžaduje odbornú starostlivosť. Z celkových príznakov sa môže dostaviť zvýšená únava, chudnutie, potenie a mierne teploty, ktoré môžu signalizovať zvýšenú aktivitu ochorenia. Stuhnutosť chrbtice sa postupne zhoršuje a rozširuje do oblasti hrudnej a krčnej. Dochádza k obmedzeniu pohyblivosti chrbtice až k jej znehybneniu, čo má v hrudnej oblasti za následok obmedzenie pohybov hrudníka a zhoršenie dýchania.
Znížená pohyblivosť chrbtice spôsobuje, že chorý sa len s námahou obúva a oblieka a často nevie zvládnuť aj iné úkony všedných denných činností. V noci sa budí pre bolesť a stuhnutosť, ktorú musí najprv rozcvičiť a až potom si môže znova ľahnúť. V konečnej fáze ochorenia sa chrbtica v röntgenovom obraze podobá bambusovej tyči. Ak sa v priebehu ochorenia podarí udržať chrbticu vzpriamenú, pri uspokojivej pohyblivosti hrudného koša sú vyhliadky pacienta pre ďalší život priaznivé. V opačnom prípade sa vyvíjajú trvalé deformity, z ktorých najhoršie je oblúkovité stuhnutie hrudnej chrbtice s predklonom hlavy, veľmi obmedzujúce chorého v úkonoch bežného života.
Postihnutie tzv. koreňových kĺbov (hlavne bedier) býva veľmi bolestivé a môže vyústiť až do úplného stuhnutia týchto kĺbov. Aj keď obmedzenia a deformita pri Bechterevovej chorobe sú závažné, pacienti s týmto ochorením majú pozitívny prístup k životu, nevzdávajú sa boja s chorobou a ostávajú dlho činní a pracovne aktívni.
Rehabilitačný program sa zostavuje individuálne pre každého pacienta na základe jeho celkového stavu, stupňa pokročilosti choroby a aktivity zápalového procesu. Existujú však aj všeobecne platné pokyny pre cvičenie, zaťažovanie, šport a životosprávu, ktoré by mal každý pacient dodržiavať a ktoré môžu do značnej miery zlepšiť vyhliadky chorého na plnohodnotný život.
Prvoradým účelom pohybovej liečby u pacienta s ankylozujúcou spondylitídou je zabrániť obmedzovaniu pohyblivosti chrbtice. Návod na vykonávanie pohybovej liečby, jej intenzitu a dobu trvania dostane chorý od príslušného fyzioterapeuta. Cvičenie má vykonávať 2-3-krát denne sám alebo v dvojici. Súčasťou každej cvičebnej jednotky musia byť aj dýchacie cviky. Cvičenie má byť nebolestivé, najmä v štádiu vyššej aktivity, len v neaktívnom štádiu možno použiť aj tzv. redresné cviky (doťahovanie do bolesti). V každom štádiu ochorenia je možné aplikovať cvičenie vo vode, pokiaľ možno mierne teplej (tzv. hydrokineziterapia).
Druhou hlavnou zásadou v rehabilitačnom programe pacientov s ankylozujúcou spondylitídou je prevencia deformít polohovaním. Pacient má ležať zäčša na rovnom nepoddajnom lôžku s malou poduškou pod hlavou. Pri odpočinku (aj v noci) má niekoľkokrát meniť polohu z ľahu na chrbte do ľahu na bruchu. V prípade postihnutia ramenných alebo bedrových kĺbov sa zhotovujú polohovacie dlahy zo sadry alebo plastov. Pri odpočinku treba sedieť vzpriamene, nepoužívať mäkké kreslá.
Chorí s ankylozujúcou spondylitídou môžu v zásade vykonávať každú činnosť, ktorá dlhodobo a jednostranne nezaťažuje chrbticu (dvíhanie ťažkých bremien, nosenie záťaže v jednej ruke, dlhodobá práca v predklone). Odporúča sa časté striedanie záťaže a odpočinku s dostatkom spánku. Pacientom neodporúčame žiadnu špeciálnu životosprávu ani špeciálne stravovanie. Treba upozorniť len na nebezpečenstvo zvyšovania hmotnosti, ktoré môže viesť k zhoršeniu dýchania vyradením tzv. bránicového dýchania. Rovnako netreba obmedzovať ani športové aktivity, naopak pravidelné športovanie treba zaradiť do rehabilitačného programu každého pacienta ako jeho neoddeliteľnú súčasť. Obzvlášť vhodné športy sú plávanie, bicyklovanie a volejbal.
Významné miesto v dlhodobom liečebnom pláne chorého s ankylozujúcou spondylitídou patrí kúpeľnej liečbe. Balneoterapia spojená s pohybovou liečbou má značný vplyv na zlepšenie funkčného stavu chorého, ako to ukázali mnohé štúdie prof. Lenocha, Siťaja a Niepela. Počas 3-týždňového režimového pobytu v kúpeľoch pri intenzívnej fyzikálnej a rehabilitačnej liečbe sa chorý zbaví prípadných chybných pohybových stereotypov, posilní si ochabnuté svalstvo a zlepší pohyblivosť postihnutých častí pohybového ústrojenstva vrátane dýchania. Dokázalo sa, že kúpeľná liečba má priaznivý vplyv aj na celkové preladenie organizmu v zmysle zvýšenej odolnosti, obranyschopnosti a celkového psychického ozdravenia.
Škola chrbta a jej význam
Bolesti chrbta sa častosťou svojho výskytu stávajú závažným zdravotným a ekonomickým problémom najmä vo vyspelých krajinách. Dnes prakticky každý človek prežil aspoň raz v živote malú alebo väčšiu epizódu bolestí chrbta, pričom frekvencia i závažnosť týchto ťažkostí sa u dnešnej populácie stále zväčšuje. Zväčšuje sa nielen počet chorých, ale i počet dní pracovnej neschopnosti a náklady na liečbu.
Príčinu tohto nepriaznivého stavu musíme hľadať, medzi iným, i v dramatickej zmene životných a pracovných podmienok človeka, najmä v posledných desaťročiach.
Civilizácia nám doniesla fantastické výdobytky - televíziu, internet, mobilné telefóny a pod. Človek na to, aby sa spojil s celým svetom nepotrebuje vyjsť z izby, nepotrebuje sa ani pohnúť zo stoličky, a pritom sa dozvie najnovšie správy z celého sveta. Môže tráviť pred obrazovkou celé hodiny pri práci alebo pri zábave, môže sledovať najnovšie poznatky zo svojho odboru. Občas len trocha zmení polohu, možno sa trocha ponaťahuje. Jeho pulz sa spomaľuje, dych je plytší, zrak otupuje, trávenie sa zhoršuje, kĺby tuhnú, svaly sa skracujú, chrbtica sa hrúti. Pohodlnosť víťazí.
Ak v minulosti ľudia bežne vykonávali ťažkú fyzickú prácu s vysokým energetickým výdajom a dnes nie, tak sa to nepriaznivo odzrkadľuje na viacerých orgánoch tela, na ich činnosti a odolnosti proti chorobám. Dochádza k poruchám funkcie jednotlivých systémov: srdcovo-cievneho, zažívacieho, pohybového a pod. Oblasť chrbta resp. chrbtice sa stáva taktiež miestom pôvodu celého radu porúch, ťažkostí a chorôb, od prechodných svalových spazmov, rôznych typov úsadov (lumbago) a blokád až po ťažké poškodenia medzistavcovej platničky.
Príčiny vzniku bolestí v chrbte sú mnohopočetné. Najbežnejšie vznikajú tzv. funkčné poruchy po náhlom, nešikovnom pohybe pri práci alebo pri športe, pri preťažení určitého úseku chrbtice, pri dvíhaní alebo inom silovom pohybe, následkom prechladnutia alebo dlhodobého zotrvávania v nesprávnej polohe, ale často i zdanlivo bez príčiny.
Bolesti chrbta môžu vzniknúť v každom veku, ale častejšie v mladom a strednom. U starších osôb vznikajú zväčša na podklade degeneratívnych zmien medzistavcovej platničky alebo malých kĺbikov chrbtice. Vo veku nad 50 rokov je rentgenový nález chrbtice bez degeneratívnych zmien skôr vzácnosťou. Aj psychiský stres, ktorý je sprevádzaný svalovými spazmami, môže byť príčinou bolestivých prejavov v oblasti chrbta. Pri poškodení platničky v bedrovej chrbtici zohrávajú úlohu aj dedičné faktory.
V liečbe bolestí chrbta sa s úspechom i neúspechom využíva široká paleta rôznych terapeutických prostriedkov, počnúc medikamentóznou liečbou, rehabilitáciou a končiac fyzikálnou liečbou.
Úsilie účinne liečiť a manažovať bolestivé stavy chrbta, uviedlo do života systém, ktorý nazývame "škola chrbta". Jedná sa o globálny prístup k riešeniu problému, ktorý sa koncom 60. rokov minulého storočia objavil v USA a Švédsku. Tento systém si čoskoro získal obľubu u lekárov, pacientov aj širokej verejnosti. Predstavuje spojenie výchovy a informovanosti pacienta spolu s odporúčanou cielenou zostavou pohybovej liečby.
V škole chrbta v rámci výchovy, získa pacient základné anatomické znalosti o chrbtici a jej funkcii, o formách bolestivých stavov chrbta, o možnostiach úpravy stoja, výcvik správneho vykonávanía denných činností a o dodržiavaní správnej životosprávy. Patrí sem aj poučenie o výbere a úprave vhodného lôžka, o úprave výšky stoličky pri pracovnom stole, vyhýbaní sa nesprávnym pohybovým návykom, napr. pri dvíhaní alebo nosení ťažších predmetov. Ďalej pri domácich prácach (príprava jedál, umývanie riadu, žehlenie, vysávanie), pri opatre dieťaťa a pri jazde autom.
Účelom odporúčanej pohybovej liečby je zníženie bolesti, posilnenie slabých svalov, udržanie pružnosti chrbtice, nácvik relaxačných techník, zlepšenie celkového držania tela a zlepšenie kondície s cieľom, aby sa predišlo preťaženiu, či úrazu chrbtice.
Aj keď sa účinnosť školy chrbta sledovala v mnohých štátoch, výsledky nie sú porovnateľné a ani jednoznačné. Po počiatočnom nadšení sa dnes škola chrbta praktizuje na malom počte pracovísk a ostáva skôr v rukách dobrovoľných organizácií než profesionálnych inštitúcií. Pritom výsledky väčšiny štúdií poukazujú na dôležitosť školy chrbta ako zdroja informácií a motivácie pre postihnutých a na zásadnú potrebu cielenej pohybovej liečby, ktorá zlepšuje celkovú telesnú kondíciu, potrebnú pre normálnu funkciu chrbtice.
Tak ako mnoho dobrých projektov aj škola chrbta býva pacientami zanedbávaná, akonáhle bolesti a ťažkosti pominú. Je všeobecne známe, že väčšina ľudí neobľubuje pravidelné cvičenie, najmä ak sa jedná o zdanlivo nezaujímavé cviky, ktorými sa nezväčšujú bicepsy ani nezískava štíhly driek, ale ktorými sa udržuje chrbtica tak pevná ako je potrebné, a tak pohyblivá ako je možné.
Príklady správnych a nesprávnych návykov držania tela
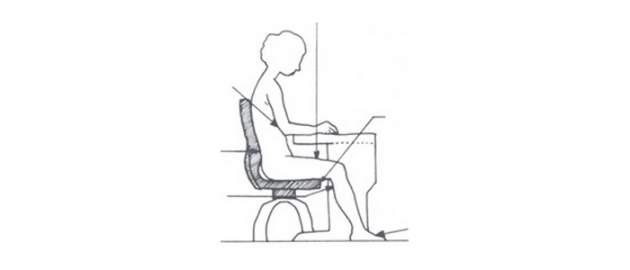 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Správne držanie tela pri pracovnom stole.
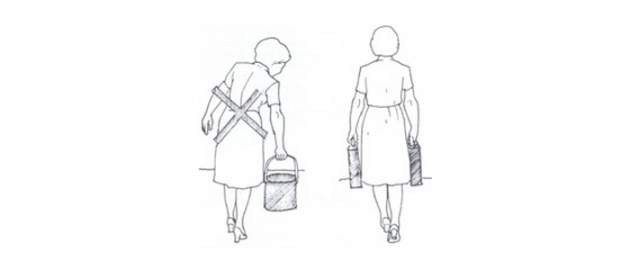 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Nosenie bremien. Ťažšie bremená si rozdelíme do dvoch rúk.
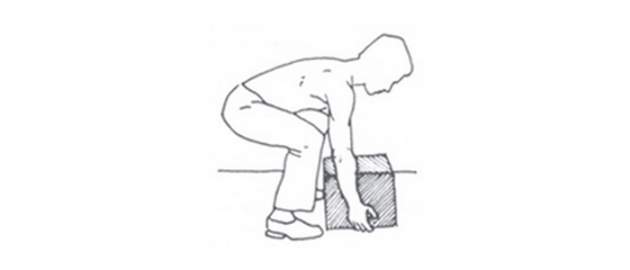 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Nesprávny a správny postup pri zdvíhaní bremien. Predmet je opretý o telo.
 Zdroj foto: súkr.archív
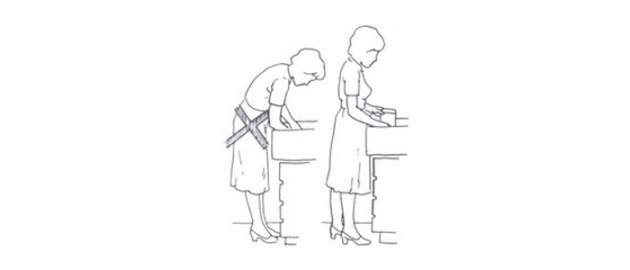
Zdroj foto: súkr.archív
Výška umývacieho drezu, zabudovaného v kuchynskej linke, by mala byť prispôsobená výške postavy.
 Zdroj foto: súkr.archív
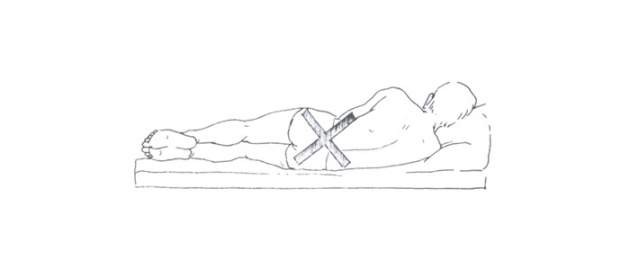
Zdroj foto: súkr.archív
Nesprávne ležanie s vysokým vankúšom pod hlavou.
 Zdroj foto: súkr.archív
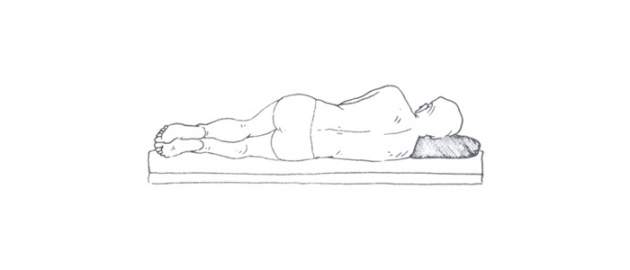
Zdroj foto: súkr.archív
Správne ležanie s nízkym vankúšom pod hlavou.
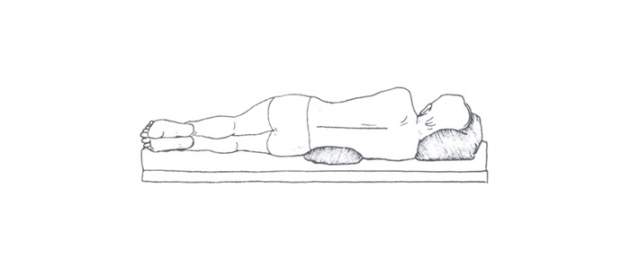 Zdroj foto: súkr.archív
Zdroj foto: súkr.archív
Správne ležanie s nízkym vankúšom pod hlavou, ak máte široké boky, podložte si malý vankúšik pod kríže.
Diéta pri reumatoidnej artritíde a význam omega-3 mastných kyselín
Na súvislosť medzi diétou, zápalom a autoimunitnými ochoreniami prvýkrát upozornili epidemiologické štúdie, ktoré poukázali na nízky výskyt autoimunitných a zápalových ochorení ako sú: psoriáza, astma, diabetes I. typu a úplná absencia sklerózy multiplex v populácii grónskych Eskimákov v porovnaní s dánskou populáciou. Väčšina týchto chorôb sa vyznačuje nadmernou aktiváciou T lymfocytov a následnou deštrukciou tkanív. Neskôr sa ukázalo, že strava natívnych grónskych Eskimákov a Japoncov obsahuje veľa morských živočíchov, ktoré sú bohatým zdrojom omega-3 polynenasýtených mastných kyselín.
Tieto etniká sa vyznačujú aj podstatne nižším výskytom infarktu myokardu. Veľa poznatkov o omega-3 polynenasýtených mastných kyselinách priniesli 80. roky. V súčasnosti už vieme, že tieto kyseliny sú pre normálny rast a vývoj organizmu nenahraditeľné. Pozitívne pôsobia pri prevencii a liečbe rakoviny, srdcovocievnych ochorení, hypertenzii a autoimunitných ochorení, ako sú: reumatoidná artritída (RA), ulcerózna kolitída, systémový lupus erythematosus, psoriáza, IgA nefropatia, Crohnova choroba, astma bronchiale a ďalšie.
Čo sú to omega-3 polynenasýtené mastné kyseliny?
Tuky v našej potrave sú estery a étery viac uhlíkových mastných kyselín a alkoholov, najmä glycerolu. V organizme sa hydrolyzujú na voľné mastné kyseliny a alkoholy a zapájajú sa do rôznych metabolických procesov. Polynenasýtené mastné kyseliny sú kyseliny, ktoré obsahujú viac ako jednu dvojitú väzbu. Dvojité väzby sa môžu začať na 3. alebo na 6. uhlíku od metylového konca kyseliny, podľa čoho rozoznávame omega-3 nenasýtené a omega-6 nenasýtené mastné kyseliny.
Tieto mastné kyseliny sú rovnako nevyhnutné (esenciálne) živiny ako vitamíny a minerály, pretože ľudské telo nie je schopné ich syntetizovať a je potrebné ich dopĺňať výberom stravy bohatej na tieto živiny. Medzi omega-3 nenasýtené mastné kyseliny patria: kyselina alfa-linolénová (ALA), ktorá je rastlinného pôvodu (olej z repky, ľanových semien) a dve kyseliny živočíšneho pôvodu, kyselina eikosapentaénová (EPA) a kyselina dokasahexaénová (DHA), nachádzajúce sa vo veľkom množstve v rybom oleji. Medzi omega–6 mastné kyseliny patria: kyselina linolová (LA), kyselina arachidónová (AA) a kyselina dihomo--linoleová (GLA). Kyselina linolová sa nachádza v oleji zo slnečnice, sóje a obilnín, AA a GLA sa syntetizujú najmä z tejto kyseliny.
V pravom zmysle slova existujú dve mastné kyseliny, ktoré sú skutočne "esenciálne", menovite kyselina linolová (omega-6) a kyselina alfa-linolénová (omega-3). Tieto si ľudské telo nedokáže syntetizovať. Zdravý organizmus z týchto dvoch "rodičovských" esenciálnych mastných kyselín syntetizuje ďalšie deriváty mastných kyselín, z ktorých každý zohráva v ľudskom organizme špecifickú úlohu. Ak hovoríme o esenciálnych mastných kyselinách, máme však na mysli aj ďalšie menované mastné kyseliny.
Esenciálne mastné kyseliny sú pre organizmus nevyhnutné. Sú stavebnými kameňmi nervových buniek, bunkových membrán, kontrolujú alebo modulujú viaceré bunkové procesy. Sú východiskovými látkami biologických poslov ako sú prostaglandíny, prostacyklíny, leukotriény, tromboxány a iné. Oba druhy mastných kyselín, omega-3 a omega-6, sú pre organizmus potrebné. Pre zachovanie zdravia je prospešné, aby naša strava obsahovala najmä dostatočné množstvo omega-3 mastných kyselín. Odporučený pomer omega-6 : omega-3 je 2:1. Západná strava obsahuje prevažne omega-6 mastné kyseliny a tento pomer je približne 6 : 1 a viac. Je to spôsobené najmä častou konzumáciou potravy bohatej na omega-6 mastné kyseliny, ako je olej zo slnečnice, sóje a obilnín.
Účinok mastných kyselín na zápal
Na priebehu zápalovej reakcie sa zúčastňuje celý komplex dejov. Mikrobiálne, imunologické a toxické látky aktivujú rôzne faktory humorálnej a bunkovej imunity. V počiatočnom štádiu hrajú kľúčovú úlohu lipidové mediátory a cytokíny, ktoré sú produkované v nadbytku. Omega-6 mastné kyseliny uvoľňujúce sa z membránových fosfolipidov sa metabolizujú ďalej na kyselinu arachidónovú, kým omega-3 mastné kyseliny na kyselinu eikosapentaénovú.
Kyselina arachidónová a eikosapentaénová navzájom súťažia o cyklooxygenázu a lipoxygenázu a vstupujú do enzýmových reakcií, ktorých výsledkom sú prostaglandíny, prostacyklíny a leukotriény líšiace sa množstvom i funkciou. Z hľadiska ďalšieho osudu vznikajúcich látok sa dá súhrnne konštatovať, že metabolity vznikajú z kyseliny eikospentaénovej sú menej zápalové, a v menšej miere vyvolávajú agregáciu trombocytov. Omega-3 mastné kyseliny inhibujú tvorbu aj ďalších zápalových mediátorov ako sú: cytokíny, adhezívne molekuly a katabolické enzýmy, ktoré participujú na degradácii chrupky.
Účinok omega-3 mastných kyselín na klinické prejavy reumatoidnej artritídy a na spotrebu nesteroidových antireumatík
Komerčné preparáty rybieho oleja, dostupné v kapsulách ako výživové doplnky, obsahujú na 1g približne 180 mg EPA a 120 mg DHA. U pacientov s RA bolo doteraz publikovaných 14 randomizovaných, kontrolovaných štúdií s rybím olejom. Pacienti v týchto štúdiách mali štandardnú farmakoterapiu s bazálnymi liekmi prípadne aj s nesteroidovými antireumatikami (NSA) a terapia bola doplnená o rybí olej. Množstvo omega-3 mastných kyselín sa pohybovalo od 0,4 do 6 g na deň. Štúdie trvali od 12 týždňov do 8 mesiacov. Všeobecne sa dá konštatovať, že suplementácia s rybím olejom obsahujúcim 2,6 g a viac EPA + DHA v dennej dávke redukuje klinické prejavy RA po 12 týždňovej aplikácii rybieho oleja. Rybí olej sa správa ako chorobu modifikujúce antireumatiká a jeho účinok nastupuje po určitej dobe latencie (8-12 týždňov).
Najčastejším prejavom zlepšenia boli: redukcia počtu bolestivých a opuchnutých kĺbov, rannej stuhnutosti, Ritchiovej artikulárneho indexu a zlepšenie kvality života. V niektorých štúdiách, najmä s vyšším množstvom rybieho oleja sa udáva aj redukcia spotreby NSA. Klinický účinok rybieho oleja obyčajne pretrváva ešte 6 týždňov po vysadení. Treba poznamenať, že protizápalový účinok omega-3 nenasýtených mastných kyselín sa pozoruje pri dávkach 2,7 až 4 g EPA + DHA na deň, čo je dávka oveľa vyššia ako sa používa na prevenciu kardiovaskulárnych chorôb (cca. 1 g EPA+DHA), a zodpovedá dávke 10 – 15 ml rybieho oleja na deň. Vo väčšine štúdií s rybím olejom sa použili kapsule a účinná denná dávka predstavovala 9 – 20 štandardných kapsúl.
Podľa názoru odborníkov kapsuly sú zbytočne drahé postačujúci je rybí olej. Odporúčajú rybí olej naliať na povrch malého pohára s ovocným alebo zeleninovým džúsom výraznej chuti a bez rozmiešania vypiť tesne pred tuhou stravou. Zároveň zapiť druhým pohárom väčšieho množstva džúsu, aby sme zvyšok rybieho oleja v ústach spláchli a vyhli sa tak nepríjemnej chuti po rybacine.
Pacient by mal potom 15 minút ležať na ľavom boku, pre uľahčenie pasáže rybieho oleja horným gastrointestinálnym traktom. Väčšina autorov štúdií o rybom oleji udáva, že rybí olej aj v takýchto dávkach je pozoruhodne bezpečný, napriek tomu sa odporúča aby sa tieto vysoké dávky užívali pod dohľadom lekára, vzhľadom na možnosť zvýšeného krvácania u osôb náchylných ku krvácaniu. Treba brať do úvahy aj možnú interakciu rybieho oleja s antikoagulačnými liekmi (aspirin, heparin, warfarin) a monitorovať protrombinový čas. Užívanie omega-3 mastných kyselín v množstve g/deň EPA alebo g/deň DHA nemá ani u diabetických pacientov nežiadúce účinky, pri vyšších dávkach však môže byť glykemický profil zmenený.
Odporúča sa tiež nahradiť časť rybieho oleja konzumáciou samotných rýb (minimum 2x týždenne). Viaceré štúdie však upozorňujú na zvýšené množstvo ortuti a iných nečistôt v rybách, event. v rybom oleji. V USA Komisia pre ochranu životného prostredia v r. 2004 po analýze rôznych rybích výrobkov odporučila tehotným ženám, kojacim matkám a deťom, aby nekonzumovali niektoré druhy rýb, ako sú žralok, kráľovská makrela a mečúň pre možnú zvýšenú kontamináciu s ortuťou a inými nečistotami. Ryby a rybí olej by sa mali kupovať od výrobcu, ktorý garantuje čistotu výrobkov.
Veľa štúdií bolo venovaných vplyvu omega-3 mastných kyselín na klinické a laboratórne príznaky RA. Málo je však známe, ako diéta bohatá na omega-3 mastné kyseliny vplýva na riziko vývoja RA u ľudí. Niektoré epidemiologické štúdie pripúšťajú, že tieto nenasýtené mastné kyseliny znižujú riziko RA. Zaujímavá je skutočnosť, že Japonci, ktorí konzumujú veľa rýb a rybích produktov majú v porovnaný s európskou populáciou o 2/3 nižší výskyt RA, hoci majú vysokú prevalenciu HLA-DR-alel asociovaných s vnímavosťou na RA.
Kardiovaskulárne choroby, RA a omega-3 mastné kyseliny
Kardivaskulárna morbidita a mortalita sa zvyšuje u pacientov s RA, čo je najmä následok aterosklerózy. Patogenéza aterosklerózy je u pacientov s RA komplexný problém, ktorého súčasťou sú chronický zápal, dysregulácia imunitného systému, zvýšený výskyt rizikových faktorov, ale tiež terapia RA. Je známe, že chronický zápal je spojený s dysfunkciou endotelu, čo je skorá, ešte reverzibilná abnormalita arteriálnej steny. Pretože RA pacienti sú zriedkavo bez terapie, je ťažké odhadnúť do akej miery sa na týchto patologických dejoch podieľa terapia. Homocysteín, ktorý je u pacientov s RA zvýšený, je nezávislým rizikovým faktorom kardiovaskulárnych ochorení. Omega-3 mastné kyseliny znižujú sérovú koncentráciu homocysteínu aj triglyceridov. Cyklosporín spôsobuje hypertenziu a nefrotoxicitu. Rybí olej tieto nežiaduce účinky cyklosporínu znižuje tak v experimentálnych štúdiách ako aj u ľudí.
Prospektívne epidemiologické štúdie u mužov aj u žien potvrdili priaznivý vplyv konzumácie rýb, resp. omega-3 mastných kyselín na prejavy ischemickej choroby srdca (ICHS). Výrazná asociácia sa ukázala medzi množstvom konzumovaných rýb a zníženým rizikom náhlej srdcovej smrti u mužov. Prospektívna štúdia u žien potvrdila taktiež inverzný vzťah medzi množstvom užívaných omega-3 mastných kyselín a incidenciou ICHS.
Sekundárne preventívne štúdie ukázali, že zvýšený príjem omega-3 mastných kyselín vo forme rýb alebo rybieho oleja, bráni reinfarktu myokardu. Experiment DART ukázal 29% redukciu celkovej mortality v priebehu 2 rokov po infarkte myokardu v skupine pacientov s rybím olejom. Multicentrická štúdia GISSI ukázala 20% redukciu celkovej úmrtnosti a 45% pokles výskytu náhlej srdcovej smrti 3,5 roka po infarkte myokardu v skupine pacientov s rybím olejom.
Kde nájsť esenciálne kyseliny?
Výber diéty je spôsob, akým pacient môže prevziať určitú kontrolu nad svojim zdravím a ovplyvniť priebeh svojej choroby. Racionálnym, vedecky podloženým riešením pre pacientov s RA sa ukazuje suplementácia omega-3 mastných kyselín vo forme rybieho oleja. Experimentálne práce jednoznačne potvrdili protizápalový, antiagregačný a imunomodulačný účinok omega-3 mastných kyselín. Viaceré randomizované kontrolované klinické štúdie potvrdili symptomatické zlepšenie RA po aplikácii rybieho oleja, ktorý je bohatým zdrojom týchto kyselín, príp. samotnej EPA alebo DHA a ich kombinácie. Veľkým prínosom pre pacientov s RA môže byť aj protektívny kardiovaskulárny účinok týchto kyselín.
Bohatým zdrojom omega-3 mastných kyselín sú haringy, makrely, lososy, rybí a repkový olej. Bohatým zdrojom omega-6 mastných kyselín sú orechy, olej z hroznových semien a slnečnicové semiačka.
Probiotiká – dobré baktérie
Ľudské zažívacie ústrojenstvo je osídlené mikroorganizmami v miliardových počtoch. Črevná mikroflóra je hlavným sprostredkujúcim článkom medzi imunitným systémom a vonkajším prostredím. Preto neprekvapuje, že lymfoidné tkanivo asociované s črevom obsahuje najviac imunokompetentných buniek v ľudskom tele. Dialóg medzi hostiteľom a baktériami, sa uskutočňuje prostredníctvom mukózy (črevnej sliznice). V tele matky má dieťa črevo prísne sterilné. To sa však zásadne zmení už v okamžiku pôrodu, kedy sa do tráviaceho traktu novorodenca dostanú baktérie z tráviaceho traktu a pohlavných orgánov matky. Následne prijíma dieťa baktérie z okolia. Väčšinou ich dostáva spolu s potravou. Nakoniec je črevo osídlené asi tuctom "väčšinových baktérií" a pestrou menšinovou mikrobiálnou "sobrankou". Tieto mikróby nám zostávajú verné po celý život. Každý človek má svoju charakteristickú črevnú flóru.
V procese trávenia prichádzajú do čreva substancie, ktoré v tele zabezpečujú dôležité funkcie. Črevo zároveň obmedzuje vstup nebezpečných častíc ďalej do organizmu. Činnosť čreva sa neobmedzuje len na trávenie. Črevo, podobne ako mozog, dokáže vytvárať látky, ktoré sa podieľajú na riadení mnohých životných procesov. Výskumy ukazujú, že sa v ňom tvoria látky, ktoré zodpovedajú za prírodzenú obranyschopnosť. Probiotiká v doslovnom preklade "podporujúci život", sú vlastne živé baktérie, ktoré osídľujú vnútornú stranu čreva. V čreve dospelého človeka sa nachádzajú asi dva kilogramy baktérií. Ich počet je až desaťnásobne vyšší ako počet vlastných buniek. V prípade, že sa v našom čreve nachádzajú "správne" kultúry mikroorganizmov, funguje náš imunitný systém. Máme nižší cholesterol, nemáme zažívacie ťažkosti a naše telo sa dokáža lepšie brániť proti niektorým druhom rakoviny a alergickým ochoreniam. Prirodzená normálna flóra má nielen ochrannú funkciu, ale spočíva aj v biochemickej funkcii- produkuje vitamíny skupiny B, mastné kyseliny, ovplyvňuje metabolizmus žlčových kyselín, absorbciu živín a liekov.
Chemoterapia a antibiotická liečba narúšajú mikroflóru a vytvárajú podmienky pre nástup nových patogénov. Preto sa v ostatnom čase venuje zvýšená pozornosť praktickému využitiu mikróbnej interferencie, fenoménu probiotík. Probiotiká sú živé mikroorganizmy, ktoré sa vyznačujú, ak sú podávané v dostatočnom množstve, zdraviu prospešnými účinkami pre hostiteľa, a to najmä udržovaním resp. zlepšovaním zloženia jeho mikroflóry. Presvedčivý účinok probiotík bol doteraz zaznamenaný v prípade laktózovej intolerancie, určitých hnačkových ochorení, pečeňovej encefalitídy, zápalových črevných ochorení (Crohnova choroba a ulceratívna kolitída) a pri atopickom ekzéme.
Dlhodobé nepriaznivé zloženie črevnej mikroflóry sa môže prejaviť výskytom ochorení, ktoré s baktériami žijúcimi v črevách na prvý pohľad nijako nesúvisia, napr. náchylnosť k infekčným ochoreniam, ale i zhoršeným vstrebávaním niektorých liekov. Určitá súvislosť sa ukázala aj medzi gastrointestinálnym traktom, artritídou a imunitným systémom. Pacienti s novodiagnostikovanou reumatoidnou artritídou (RA) majú zloženie črevnej mikroflóry (najmä čo sa týka Gram-pozitívnych anaeróbnych baktérií) v porovnaní so zdravými kontrolami zmenenú. Predpokladá sa tiež, že je narušená črevná obranná bariéra. Krátkodobá terapia s Lactobacillus GG u pacienov s RA má tendenciu zvyšovať sekréciu IgA, a tým zlepšuje mechanizmus mikróbnej bariéry. Črevná flóra u pacientov s RA sa zmení aj po užívaní vegetariánskej stravy bohatej na mliečné baktérie.
Zmeny v črevnej flóre môžu priniesť zníženie aktivity RA. Treba sa zmieniť aj o imunomodulačných vlastnostiach probiotík. Imunomodulačné účinky probiotík sa prejavujú: udržiavaním rovnováhy medzi pro a protizápalovými cytokínmi, stimuláciou mechanizmov prirodzenej imunity, miestnej imunitnej odpovede, tvorby sekrečného IgA, orálnou toleranciou na potravinové antigény a rezistenciou na spontánne nádory. Dôležitá je tiež normalizácia dysfunkcie črevnej sliznice. Tieto vlastnosti probiotík by sa mohli využiť na normalizáciu narušenej mikroflóry ako i narušenej imunologickej homeostázy po dlhodobej imunosupresívnej liečbe u pacientov s RA. Dlhodobé štúdie u pacientov s RA zatiaľ neboli robené.
Probiotiká nie sú novinkou, ich význam pre zdravie a dlhovekosť opísal už pred sto rokmi nositeľ Nobelovej ceny Iľja Mečnikov, ktorý predpokladal, že toxíny produkované choroboplodnou črevnou flórou ovplyvňujú proces starnutia. To znamená, že zmenou črevnej flóry a aplikáciou probiotík, môžeme podľa Mečnikova ovplyvniť nielen zdravie, ale aj starnutie. Najviac využívanými probiotikami sú Lactobacillus a Bifidobacterium, ktoré v čreve patria medzi dobré baktérie. Dr Ohhira z Okoyama univerzity v Japonsku na základe výsledkov dlhodobej klinickej štúdie s probiotikami u ľudí zostavil zoznam možných a zdraviu prospešných účinkov probiotík, ktoré sú v tab. č. 1.
Kde všade probiotiká nájdeme?
Probiotiká nájdeme v mlieku, rôznych kvasených mliečnych výrobkoch (jogurty, zakysanky, kefíry), v niektorých druhoch syra, nepasterizovanej žinčici, bryndzi, ale aj kyslej kapuste, kvasených uhorkách a iných produktov mliečneho kvasenia. Dnes sú na trhu potraviny obohatené o probiotiká, u ktorých výrobcovia garantujú prítomnosť dostatočného množstva probiotických kultúr. Dlhodobá konzumácia týchto potravín, by mala u zdravého človeka stačiť na ochranu pred nedostatkom dôležitých probiotík. Jednorazové alebo krátkodobé užívanie probiotík vzhľadom na rodenú stabilitu společenstva črevných mikróbov nemá veľký úspech. Ak chceme mať záruku, že náš organizmus prijal dennú dávku probiotík, ktoré určite prežijú v kyslom prostredí žalúdka a uvoľňujú sa až v hrubom čreve, môžeme uprednostniť niektoré probiotiká v kapsulách, ktorých je už dnes na trhu dostatok.
Niektorí mikrobiológovia sú, čo sa týka užívania probiotík skeptický, a tvrdia, že o črevnej mikroflóre vieme ešte tak málo, že napriek priaznivého účinku probiotík, v niektorých prípadoch, málo vieme o tom, ako môžu probiotiká pôsobiť. Veda však ide mílovými krokmi dopredu. Genetici z The Institute for Genomic Research v Rockville v USA pod vedením Claire Fraserovej chcú "prečítať" dedičnú informáciu všetkých ľudských črevných mikróbov. Na konci tejto genetickej inventúry bude jasné, čo môžeme od jednotlivých mikróbov očakávať, čo môžeme od nich požičať a kam a ktorému mikróbu to zase vložiť.
Už dnes čakajú na overenie geneticky modifikované probiotiká, ktoré slúžia ako trójske kone na "pašovanie" liekov do chorých čriev. Na experimentálnych modeloch už bola odskúšaná na liečbu zápalu čriev geneticky modifikovaná baktéria Lacococcus lacti, obohatená o gén protizápalovej bielkoviny, interleukínu-10. Tím švédskych biológov vedený prof. Lennartem Hammarströmom z Karolínskeho Inštitútu, získal metódami genetického inžinierstva jogurtovú baktériu Lactobacillus Zeae, ktorá je na svojom povrchu vyzbrojená protilátkou proti pôvodcovi zubného kazu - baktérii Streptococcus mutant. Oba mikróby sa pomocou protilátky do seba zaklinia, čo zabráni streptokoku uchytiť sa na povrchu zubov a previesť svoje skazonosné dielo. Zatiaľ chráni baktéria pred zubným kazom, len zuby pokusných zvierat, ale kto vie, čo prinesie najbližšia budúcnosť.
Niektoré zdraviu prospešné účinky probiotických baktérií
- zlepšenie tráviacich funkcií (uľahčenie trávenia laktózy a iných sacharidov)
- zlepšenie nutričnej hodnoty potraviny
- znížený výskyt tráviacich ťažkostí
- znížený výskyt nafukovania a pálenia žáhy
- znížený výskyt zápchy a hnačiek
- zvýšená absorbcia živín
- zvýšená syntéza vitamínov
- zvýšená rezistencia proti alergénom
- znížený výskyt plesňových a iných infekcií
- prevencia a terapia hnačky vyvolanej antibiotikami a chemoterapeutikami
- stimulácia imunitných mechanizmov (najmä prírodzenej imunity)
Prečítajte si aj:
Reumu je možné liečiť aj čajmi. Tie najúčinnejšie byliny nájdete v tomto článku
stylzivota.sk
Reumu mám od svojej 40. Okrem liečby u pani lekárky je pre mňa dôležitý šport a hýbanie sa....akonáhle dlhšie som bez pohybu, začnú ma bolieť kĺby. Viacej o liečbe čerpám tu: www.akoliecit.sk